
グローバル・ヘルス
Global health

The World Health
Organization in Geneva, Switzerland
☆ グ ローバルヘルスとは、世界的な文脈における集団の健康のことであり、「世界中のすべての人々の健康を改善し、健康の公平性を達成することに優先順 位を置く研究、研究、実践の領域」と定義されている。国境を越える問題や、世界的な政治的・経済的影響を及ぼす問題がしばしば強調される。したがって、グ ローバルヘルスとは、世界規模の健康改善(メンタルヘルスを含む)、格差の是正、国境を無視したグローバルな脅威からの保護に関する ものであり、グローバルな視点から見た人間の最も一般的な死因や失われた生命表の計測を含む。(→医療人類学講義「グローバルヘルス」はこちらです)(→「講義ヘルスケアシステム」→「グローバルヘルスと医療人類学」)
★ グローバルヘルスの解説に入る前に、まずグローバル・ヘルスは、正義の問題(→「グ ローバルな正義」課題)であるということを確認しておきたい。
| 9.
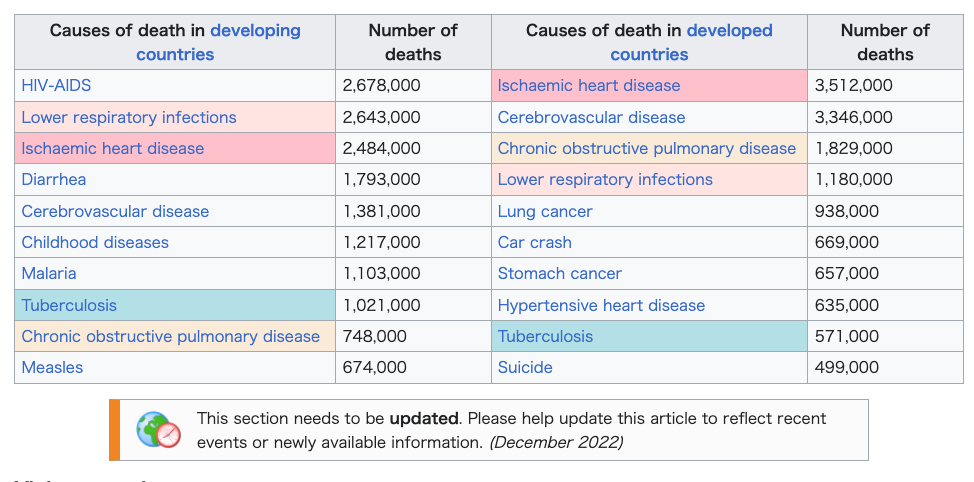
Global Health Issues One striking feature of the state of global health is that there are large inequalities in health outcomes and opportunities for health. Consider that life expectancy can vary a great deal. A person born in Sierra Leone can expect to live about 40 years whereas one born in Japan can expect to live for 80 years. Malaria has been almost entirely eradicated in high-income countries, but it still kills about a million people in developing countries per year (United Nations 2009). A woman in Niger has a 1 in 7 chance of dying in childbirth, whereas this is 1 in 11 000 for women in Canada (Benatar and Brock 2011, 2021). The global burden of disease is by no means evenly spread nor does workforce capability correspond with areas of highest need. In fact many of the countries that suffer from the greatest burdens of disease have the fewest skilled healthcare workers. In addition, pharmaceutical companies do not spend their research and development budgets in ways that match where the needs are greatest. Rather, seeking the most profitable ventures, they are much more likely to spend resources developing drugs for lucrative markets where the payoffs are greatest, even when the marginal benefits to consumers are small. One example is the research and development resources pharmaceutical companies frequently spend on developing drugs that are similar to others already available, rather than developing treatments for diseases for which there are no cures. Historically, it is estimated that drug companies spent approximately 90% of their research and development resources in seeking treatment for about 10% of diseases and some argue that justice requires reorienting incentives for new research and development to better align with the global disease burden (Drugs for Neglected Diseases Working Group 2001; Flory and Kitcher 2004). |
9. 世界の保健問題 世界保健の現状における顕著な特徴は、保健の成果と機会に大きな不平等があることである。平均余命が大幅に異なることを考えてみよう。シエラレオネで生ま れた人格は約40年生きられると予想されるが、日本では約80年生きられると予想される。マラリアは高所得国ではほぼ根絶されているが、発展途上国では依 然として毎年約100万人が死亡している(国連 2009年)。ニジェールでは、出産時に死亡する女性の確率は7人に1人であるのに対し、カナダでは1万1000人に1人である(Benatar and Brock 2011, 2021)。世界の疾病負担は決して均等に広がっているわけではなく、労働力の能力も最も必要とされている地域に対応しているわけではない。実際、疾病負 担が最も大きい国々の多くは、熟練した医療従事者が最も少ない国々である。さらに、製薬会社は、ニーズが最も高い地域に研究開発予算を投じているわけでは ない。むしろ、最も利益が見込める事業を求め、消費者への利益がわずかであっても、利益が最も大きい市場向けの医薬品開発に資源を投じる可能性が高い。そ の一例として、製薬会社が、治療法のない病気の治療薬を開発するよりも、すでに利用可能な薬と類似した薬の開発に研究開発資源を費やすことが多いことが挙 げられる。歴史的に見ると、製薬会社は研究開発リソースの約90%を、全疾患の約10%を占める疾患の治療法の研究に費やしてきたと推定されており、一部 の論者は、正義の観点から、新たな研究開発のインセンティブを世界の疾病負担に適合するよう再調整する必要があると主張している(「顧みられない病気のた めの新薬ワーキンググループ」2001年、「フローリーとキッチャー」2004年)。 |
| The poor in developing countries
are also often more vulnerable to disease and less able to resist
disease because of poor living conditions related to poverty. Lack of
clean water, clean energy sources, inadequate nutrition, and other
social determinants of health play a key role in explaining this
increased vulnerability. Living in overcrowded houses can facilitate
the spread of infectious diseases, such as tuberculosis. So, a number
of issues that sustain poverty or exacerbate people’s vulnerability to
disease as a result of poverty should be of concern (Benatar and Brock
2021). As Norman Daniels argues, health inequalities among different
social groups can be considered unjust when they result from unjust
distribution in factors that are socially controllable that affect
population health (Daniels 2011, 101). On this view many health
inequalities that exist are ones that ought to be of concern as they
meet this criterion. How should responsibilities for improving this
situation be allocated? In many ways, but here we pick out just a few
that have received considerable attention in the philosophical
literature. |
開発途上国の貧困層は、貧困に関連する劣悪な生活環境により、病気に対
してより脆弱で、抵抗力も弱いことが多い。清潔な水、クリーンエネルギー源、不十分な栄養、その他の保健の社会的決定要因の欠如が、この脆弱性の増大を説
明する上で重要な役割を果たしている。過密な住宅に住むことは、結核などの感染症の蔓延を助長する可能性がある。したがって、貧困を維持したり、貧困の結
果として人々の疾病に対する脆弱性を悪化させたりする多くの問題が懸念されるべきである(Benatar and Brock
2021)。ノーマン・ダニエルズが主張するように、異なる社会集団間の保健格差は、集団の健康に影響を与える社会的に制御可能な要因の不公平な分配の結
果として生じる場合、不当であるとみなすことができる(Daniels 2011,
101)。この見解によれば、存在する多くの保健格差は、この基準を満たすものとして懸念されるべきものである。この状況を改善するための責任はどのよう
に配分されるべきだろうか。多くの方法があるが、ここでは哲学文献で大きな注目を集めているものをいくつか取り上げる。 |
| The current system of intellectual property rights is one troubling area. The World Trade Organization grants product patents for a twenty year period which effectively renders many new medicines unaffordable for the vast majority of the world’s population and those in greatest need. There are a number of innovative proposals aimed at addressing these issues. One prominent example is the Health Impact Fund proposal developed by Thomas Pogge, which offers alternative ways to reward pharmaceutical companies, notably by how much impact they have on actually curing diseases (Pogge 2008). The greater their impact, the larger the share of the rewards they would receive from the Health Impact Fund. Nicole Hassoun proposes a “Global Health Impact” certification program for rating pharmaceutical companies’ contributions to the global poor (Hassoun 2020). Companies would compete for the gold star rankings which could significantly affect consumption choices and thereby expected profits. In both cases the aim is to create important incentives for key agents to care about how their products affect the global poor. | 現在の知的財産権のシステムは、厄介な問題を抱えている分野のひとつで
ある。世界貿易機関(WTO)は20年間の製品特許を付与しているが、これにより、世界人口の大多数や最も必要としている人々にとって、多くの新薬が手の
届かないものとなっている。 これらの問題に対処するための革新的な提案は数多くある。
その代表的な例として、トーマス・ポッゲが提唱した保健インパクト基金(Health Impact
Fund)がある。これは、製薬会社に報酬を与える代替案であり、特に、実際に病気を治す上でどれだけの影響力があるかによって報酬額が決まる
(Pogge 2008)。製薬会社がもたらす影響が大きいほど、保健影響基金から受け取る報酬の割合も大きくなる。Nicole
Hassounは、製薬会社の世界中の貧困層への貢献度を評価する「グローバル保健影響」認証プログラムを提案している(Hassoun
2020)。企業は、消費者の選択に大きな影響を与え、それによって利益も期待できる金賞ランクを競い合うことになる。いずれのケースでも、目的は、主要
な関係者が自社の製品が世界中の貧困層にどのような影響を与えるかを考慮するよう、重要なインセンティブを創出することである。 |
| There are many other issues that
concern philosophers in the domain of global health. There are worrying
practices of experimentation on disadvantaged subjects in developing
countries (Emanuel et al. 2004). Increasingly, clinical research has
been outsourced to poor, developing countries with populations that are
often highly vulnerable. We might wonder about whether these
populations are being exploited and whether the participants have
compromised abilities to consent to drug trials. In many cases the
trials bring considerable health benefits that would not come their way
were it not in the interests of pharmaceutical companies to do clinical
research in those locations. If sufficient benefits accrue for local
populations, some argue that these cases need not be of concern, while
others disagree (Emanuel et al. 2004; London 2011). |
グローバルヘルスの領域では、哲学者が関心を抱く問題は他にも数多くあ
る。発展途上国における恵まれない人々を対象とした実験が実施されているという懸念すべき実態がある(Emanuel et al.
2004)。臨床研究はますます、貧しく、発展途上にある国々へと委託されるようになっており、その国々の人口は、往々にして非常に脆弱である。こうした
人々が搾取されているのではないか、また、臨床試験への参加に同意する能力が損なわれているのではないかという疑問が生じる。多くの場合、製薬会社が臨床
研究を行うことに利害関係を持たなければ、それらの地域の人々には決して訪れることのないであろう、相当な保健上の利益がもたらされる。
地元住民に十分な利益がもたらされるのであれば、このようなケースは懸念する必要がないと主張する人もいるが、そうではないという意見もある
(Emanuel et al. 2004; London 2011)。 |
| New infectious diseases and the
threat of pandemics are creating further questions about our
responsibilities. Often the case is made that national interests in
public health in developed countries mandate concern for infectious
diseases that originate in developing countries. When resources for
addressing these threats are limited, some argue it is acceptable for
states to prioritize their populations, while others disagree (Hassoun
2021; Ferguson and Caplan 2021; Savulescu 2020). There are also
important debates about how to distribute vaccines across borders and
about whether other public health policies – e.g. immunity passports –
violate individual rights or are justified for protecting public health
(Emanuel et al. 2020; Emanuel et al. 2021; Herlitz et al. 2021; Liu,
Salwi, and Drolet 2020; Persad and Emanuel 2020; Voigt 2022; Jecker
2022; Bramble 2020; Baylis and Kofler 2020a, 2020b; Jecker, Wightman,
and Diekema, forthcoming). Some argue that global justice – solidarity
and respect for human rights – demands addressing diseases that are not
as transmissible as COVID-19 and may not pose as significant threats to
many people in developed countries (Daniels 2007; Atuire and Hassoun
2023; Gould 2018; Lenard and Straehle 2012; Benatar and Brock 2021;
Herlitz et al. 2021). There is also significant concern for fair
procedures in addressing health crises globally. For more see also public health ethics, and justice, inequality, and health. |
新たな感染症やパンデミックの脅威は、私たちの責任についてさらなる疑
問を生み出している。先進国における公衆衛生の国益は、発展途上国で発生した感染症への懸念を義務付けるという主張がよく聞かれる。こうした脅威に対処す
るためのリソースが限られている場合、一部の人は、国家が自国民を優先することは容認できると主張しているが、そうでない意見もある(Hassoun
2021; Ferguson and Caplan 2021; Savulescu
2020)。また、国境を越えてワクチンを分配する方法や、他の公衆衛生政策(例えば、免疫パスポート)が個人の権利を侵害するのか、あるいは公衆衛生の
保護を正当化するのかについても重要な議論がある(Emanuel et al. 2020; Emanuel et al. 2021;
Herlitz et al. 2021; Liu, Salwi, and Drolet 2020; Persad and Emanuel
2020; Voigt 20 22; Jecker 2022; Bramble 2020; Baylis and Kofler 2020a,
2020b; Jecker, Wightman, and Diekema, forthcoming).
グローバルな正義、すなわち連帯と人権尊重の観点から、新型コロナウイルスほど感染力が強くなく、先進国の人々にとってそれほど大きな脅威とはならない可
能性がある病気にも取り組むべきだという意見もある(Daniels 2007; Atuire and Hassoun 2023; Gould
2018; Lenard and Straehle 2012; Benatar and Brock 2021; Herlitz et al.
2021)。また、世界的な保健危機への対応における公正な手続きについても、大きな懸念がある。 さらに詳しくは、公衆衛生倫理、正義、不平等、保健も参照のこと。 |
| https://plato.stanford.edu/entries/justice-global/#GlobHealIssu | →「グ
ローバルな正義」 |
★ グローバルヘルスは、発展途上国や先進国による対外援助活動に焦点を当てた公衆衛生の一分野として定義される国際保健と混同してはならない。
| Global health
is the health of the populations in the worldwide context;[1] it has
been defined as "the area of study, research, and practice that places
a priority on improving health and achieving equity in health for all
people worldwide".[2] Problems that transcend national borders or have
a global political and economic impact are often emphasized.[3] Thus,
global health is about worldwide health improvement (including mental
health), reduction of disparities, and protection against global
threats that disregard national borders,[4][5] including the most
common causes of human death and years of life lost from a global
perspective. Global health is not to be confused with international health, which is defined as the branch of public health focusing on developing nations and foreign aid efforts by industrialized countries.[6] One way that global health can be measured is through the prevalence of various global diseases in the world and their threat to decrease life expectancy in the present day. Estimates suggest that in a pre-modern, poor world, life expectancy was around 30 years in all regions of the world (mainly due to high infant mortality).[7] Another holistic perspective called One Health can be used to address global health challenges and to improve global health security.[8][9][10] The predominant agency associated with global health (and international health) is the World Health Organization (WHO). Other important agencies impacting global health include UNICEF and World Food Programme (WFP). The United Nations system has also played a part in cross-sectoral actions to address global health and its underlying socioeconomic determinants with the declaration of the Millennium Development Goals[11] and the more recent Sustainable Development Goals. |
グ
ローバルヘルスとは、世界的な文脈における集団の健康のことであり[1]、「世界中のすべての人々の健康を改善し、健康の公平性を達成することに優先順位
を置く研究、研究、実践の領域」と定義されている[2]。国境を越える問題や、世界的な政治的・経済的影響を及ぼす問題がしばしば強調される。
[3]したがって、グローバルヘルスとは、世界規模の健康改善(メンタルヘルスを含む)、格差の是正、国境を無視したグローバルな脅威からの保護に関する
ものであり[4][5]、グローバルな視点から見た人間の最も一般的な死因や失われた生命年数を含む。 グローバルヘルスは、発展途上国や先進国による対外援助活動に焦点を当てた公衆衛生の一分野として定義される国際保健と混同してはならない[6]。 グローバル・ヘルスを測定する一つの方法は、世界における様々な世界的疾病の有病率と、現代における平均寿命を減少させる脅威を通してである。推計によれ ば、近代以前の貧しい世界では、世界のすべての地域で平均寿命は30歳前後であった(主に乳幼児死亡率の高さが原因)[7]。ワンヘルスと呼ばれるもう一 つの総合的な視点は、グローバルヘルスの課題に取り組み、グローバルヘルスの安全保障を改善するために利用することができる[8][9][10]。 グローバルヘルス(および国際保健)に関連する主要な機関は、世界保健機関(WHO)である。グローバル・ヘルスに影響を与えるその他の重要な機関には、 ユニセフや世界食糧計画(WFP)などがある。国連システムはまた、ミレニアム開発目標[11]および最近の持続可能な開発目標の宣言により、グローバル ヘルスとその根底にある社会経済的決定要因に取り組むためのセクター横断的な行動の一翼を担ってきた。 |
Definition Open Global Health at OpenCon 2015 Global health employs several perspectives that focus on the determinants and distribution of health in international contexts. Medicine describes the pathology of diseases and promotes prevention, diagnosis, and treatment.[12] Public health emphasizes the health of populations.[13] Epidemiology helps identify risk factors and causes of health problems.[14] Demography provides data for policy decisions.[15]< Economics emphasizes the cost-effectiveness and cost-benefit approaches for the optimal allocation of health resources.[16] Other social sciences such as sociology, development studies, psychology, anthropology, cultural studies, and law can help understand the determinants of health in societies. Both individuals and organizations working in the domain of global health often face many questions regarding ethical and human rights. Critical examination of the various causes and justifications of health inequities is necessary for the success of proposed solutions. Such issues are discussed at the bi-annual Global Summits of National Ethics/Bioethics Councils.[17] |
定義 OpenCon 2015におけるオープン・グローバルヘルス グローバルヘルスは、国際的な文脈における健康の決定要因と分布に焦点を当てたいくつかの視点を採用している。 医学は、疾病の病態を説明し、予防、診断、治療を促進する[12]。 公衆衛生学は、集団の健康に重点を置いている[13]。 疫学は、健康問題の危険因子と原因の特定に役立つ[14]。 人口統計学は政策決定のためのデータを提供する。 経済学は、健康資源の最適な配分のための費用対効果および費用便益アプローチを重視する[16]。 社会学、開発学、心理学、人類学、文化研究、法学などのその他の社会科学は、社会における健康の決定要因を理解するのに役立つ。 グローバル・ヘルスの領域で活動する個人も組織も、倫理や人権に関する多くの疑問に直面することが多い。健康格差の様々な原因や正当性を批判的に検討する ことは、提案された解決策を成功させるために必要である。このような問題は、年2回開催される国家倫理/生命倫理協議会のグローバル・サミットで議論され ている[17]。 |
| History See also: Timeline of global health  Life expectancy by world region, from 1770 to 2018 Global health as a discipline is widely acknwoledged to be of imperial origin and the need for its decolonisation has been widely recognised.[18][19][20] The global health ecosystem has also been criticised as having a feudal structure, acting for a small group of institutions and individuals based in high-income countries which acts similar to an imperial "Crown".[21] Some key leaders of the decolonising global health movement are Seye Abimbola and Madhukar Pai. Important steps were taken towards global co-operation in health with the formation of the United Nations (UN) and the World Bank Group in 1945, after World War II. In 1948, the member states of the newly formed United Nations gathered to create the World Health Organization. A cholera epidemic that took 20,000 lives in Egypt in 1947 and 1948 helped spur the international community to action.[22] The WHO published its Model List of Essential Medicines, and the 1978 Alma Ata declaration underlined the importance of primary health care.[23] At a United Nations Summit in 2000, member nations declared eight Millennium Development Goals (MDGs),[24] which reflected the major challenges facing human development globally, to be achieved by 2015.[25] The declaration was matched by unprecedented global investment by donor and recipient countries. According to the UN, these MDGs provided an important framework for development and significant progress has been made in a number of areas.[26] However, progress has been uneven and some of the MDGs were not fully realized including maternal, newborn and child health and reproductive health.[26] Building on the MDGs, a new Sustainable Development Agenda with 17 Sustainable Development Goals (SDGs) has been established for the years 2016–2030.[26] The first goal being an ambitious and historic pledge to end poverty.[27] On 25 September 2015, the 193 countries of the UN General Assembly adopted the 2030 Development Agenda titled Transforming our world: the 2030 Agenda for Sustainable Development.[27] Several major initiatives began in the 2000s, including the vaccine alliance GAVI in 2000, The Global Fund to Fight AIDS, Tuberculosis and Malaria in 2002, U.S. President's Emergency Plan for AIDS Relief in 2003, and the U.S. President's Malaria Initiative in 2005. In this decade and as part of the Monterrey Consensus (which didn't pursue goals as aggressively as many activists had urged),[28] an increasing emphasis was put on measuring improvement in health outcomes, rather than merely the amount of money spent.[29] In 2015 a book titled "To Save Humanity" was published, with nearly 100 essays regarding today's most pressing global health issues.[30] The essays were authored by global figures in politics, science, and advocacy ranging from Bill Clinton to Peter Piot, and addressed a wide range of issues including vaccinations, antimicrobial resistance, health coverage, tobacco use, research methodology, climate change, equity, access to medicine, and media coverage of health research. |
歴史 こちらもご覧ください: 世界保健年表  1770年から2018年までの世界地域別平均寿命 学問分野としてのグローバル・ヘルスは、帝国的な起源を持つと広く認められており、その脱植民地化の必要性は広く認識されている[18][19] [20]。グローバル・ヘルスのエコシステムもまた、帝国的な「王冠」のような役割を果たす高所得国に拠点を置く少数の機関や個人のために行動する封建的 な構造を有していると批判されてきた[21]。脱植民地化するグローバル・ヘルス運動の主要な指導者には、セイエ・アビンボラやマドゥカル・パイがいる。 第二次世界大戦後の1945年、国際連合(UN)と世界銀行グループが結成され、保健分野におけるグローバルな協力に向けて重要な一歩が踏み出された。 1948年、発足したばかりの国連加盟国が集まり、世界保健機関(WHO)が設立された。1947年と1948年にエジプトで2万人の命が奪われたコレラ の流行は、国際社会が行動を起こすきっかけとなった[22]。 WHOは必須医薬品モデルリストを発表し、1978年のアルマ・アタ宣言ではプライマリー・ヘルスケアの重要性が強調された[23]。 2000年の国連サミットで、加盟国は2015年までに達成すべき8つのミレニアム開発目標(MDGs)[24]を宣言した。国連によれば、これらの MDGsは、開発のための重要な枠組 みを提供し、多くの分野で大きな進展がもたらされた[26]。しかし、 進捗にはばらつきがあり、MDGsの中には、妊産婦、新生児、児 童の健康やリプロダクティブ・ヘルス(性と生殖に関する健康) など、十分に実現されていないものもあった。 [MDGsを土台として、2016年から2030年にかけて17の持続可能な開発目標(SDGs)を掲げた新たな持続可能な開発アジェンダが策定された [26]。2015年9月25日、国連総会の193カ国は、『私たちの世界を変革する:持続可能な開発のための2030アジェンダ』と題された2030開 発アジェンダを採択した[27]。 2000年代には、2000年のワクチン同盟GAVI、2002年の世界エイズ・結核・マラリア対策基金、2003年の米国大統領エイズ救済緊急計画、 2005年の米国大統領マラリア・イニシアティブなど、いくつかの主要なイニシアチブが始まった。この10年間とモンテレイ・コンセンサス(多くの活動家 が求めたほど積極的に目標を追求しなかった)の一環として[28]、単に支出された金額ではなく、保健アウトカムの改善を測定することにますます重点が置 かれるようになった[29]。 2015年には、「人類を救うために」と題された本が出版され、今日の最も差し迫った世界的な健康問題に関する100近くのエッセイが掲載された [30]。エッセイは、ビル・クリントンからピーター・ピオットに至るまで、政治、科学、アドボカシーにおける世界的な人物によって執筆され、予防接種、 抗菌薬耐性、医療保険、タバコの使用、研究方法論、気候変動、公平性、医療へのア クセス、健康研究のメディア報道など、幅広い問題を取り上げている。 |
| Measures Measures of global health include disability-adjusted life year (DALY), quality-adjusted life years (QALYs), and mortality rate.[31] Disability-adjusted life years 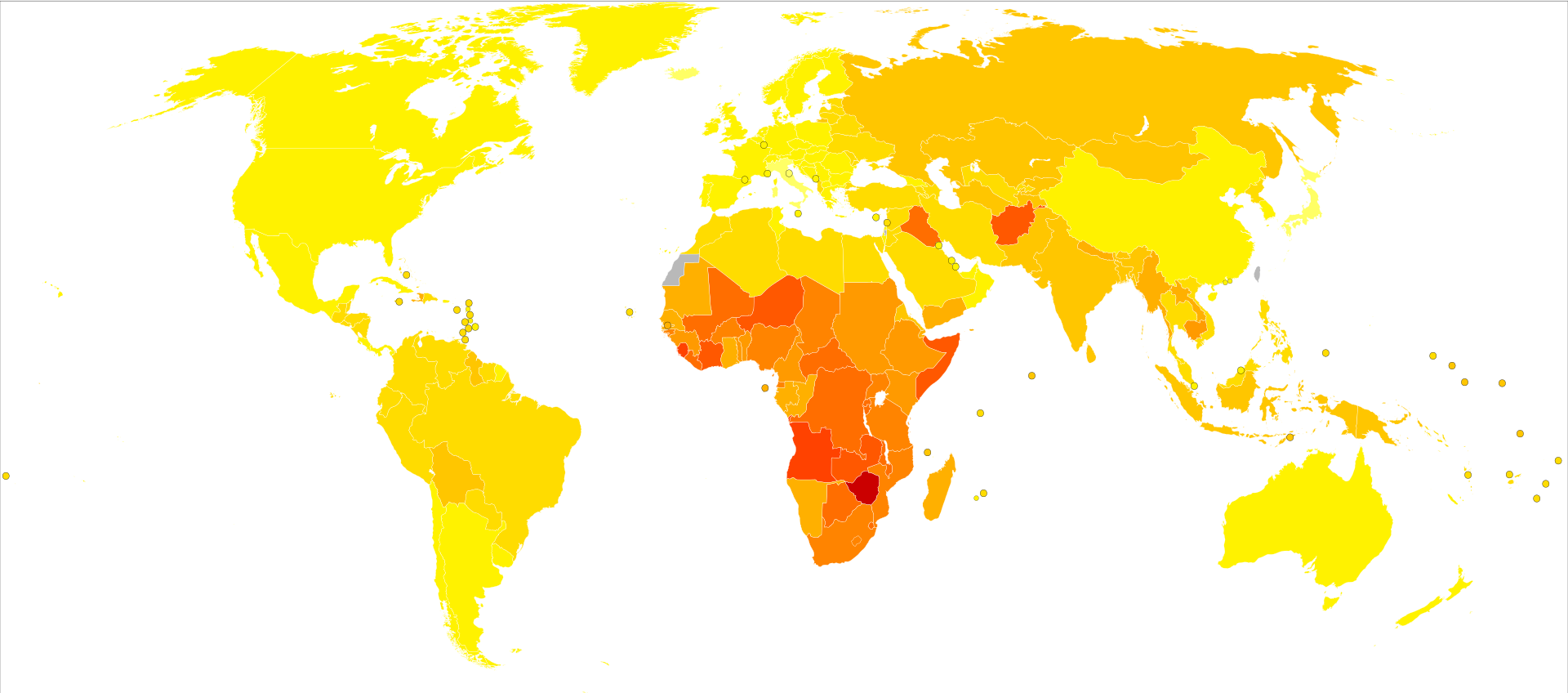 Disability-adjusted life years per 100,000 people in 2004:  No data Less than 9,250 9,250–16,000 16,000–22,750 22,750–29,500 29,500–36,250 36,250–43,000 43,000–49,750 49,750–56,500 56,500–63,250 63,250–70,000 70,000–80,000 Over 80000 Main article: Disability-adjusted life year The DALY is a summary measure that combines the impact of illness, disability, and mortality by measuring the time lived with disability and the time lost due to premature mortality. One DALY can be thought of as one lost year of "healthy" life. The DALY for a disease is the sum of the years of life lost due to premature mortality and the years lost due to disability for incident cases of the health condition. Quality-adjusted life years Main article: Quality-adjusted life year QALYs combine expected survival with expected quality of life into a single number: if an additional year of healthy life is worth a value of one (year), then a year of less healthy life is worth less than one (year). QALY calculations are based on measurements of the value that individuals place on expected years of survival. Measurements can be made in several ways: by techniques that replicate gambles about preferences for alternative states of health, with surveys or analyses that infer willingness to pay for alternative states of health, or through instruments that are based on trading off some or all likely survival time that a medical intervention might provide in order to gain less survival time of higher quality.[31] Infant and child mortality Main articles: Infant mortality and Child mortality Infant mortality and child mortality for children under age 5 are more specific than DALYs or QALYs in representing the health in the poorest sections of a population, and are thus especially useful when focusing on health equity.[32] added section Morbidity Main article: Morbidity Morbidity measures include incidence rate, prevalence, and cumulative incidence, with incidence rate referring to the risk of developing a new health condition within a specified period of time. Although sometimes loosely expressed simply as the number of new cases during a time period, morbidity is better expressed as a proportion or a rate. |
指標 グローバルヘルスの指標には、障害調整生存年(DALY)、質調整生存年(QALY)、死亡率などがある[31]。 障害調整生存年  2004年の人口10万人当たりの障害調整生存年:  データなし 9,250未満 9,250-16,000 16,000-22,750 22,750-29,500 29,500-36,250 36,250-43,000 43,000-49,750 49,750-56,500 56,500-63,250 63,250-70,000 70,000-80,000 80000人以上 主な記事 障害調整生存年 DALYは、障害とともに生きる期間と早期死亡によって失われる期間を測定することで、病気、障害、死亡の影響を組み合わせた要約指標である。1DALY は、「健康な」生活の失われた1年と考えることができる。ある疾病のDALYは、その疾病に罹患した場合に、早期死亡によって失われた年数と、障害によっ て失われた年数の合計である。 質調整生存年 主な記事 質調整生存年 QALYは、期待生存期間と期待QOLを1つの数値にまとめたもので、健康な生活が1年増えると1年分の価値があり、健康な生活が1年減ると1年分の価値 がなくなる。QALYの計算は、個人が期待生存年数に置く価値の測定に基づいている。測定はいくつかの方法で行うことができる:代替の健康状態に対する選 好に関するギャンブルを再現する技術、代替の健康状態に対する支払い意思を推論する調査または分析、またはより質の高い生存時間をより少なく得るために医 療介入が提供する可能性のある生存時間の一部またはすべてをトレードオフすることに基づく手段などである[31]。 乳幼児死亡率 主な記事 乳幼児死亡率および小児死亡率 乳幼児死亡率および5歳未満の小児死亡率は、DALYsやQALYsよりも、集団の最貧層の健康を表す上でより具体的であるため、健康の公平性に焦点を当 てる場合に特に有用である[32]。 罹患率 主な記事 罹患率 罹患率の指標には、罹患率、有病率、累積罹患率などがあり、罹患率は特定期間内に新たな健康状態を発症するリスクを指す。罹患率とは、一定期間内に新たな 健康状態を発症するリスクを指す。ある期間中に新たに発症した症例の数として単純に緩やかに表現されることもあるが、罹患率は割合または率として表現され る方がより適切である。 |
| Health topics Infectious diseases Respiratory tract infections Main article: Respiratory tract infection Infections of the respiratory tract and middle ear are major causes of morbidity and mortality worldwide.[33] Some respiratory infections of global significance include tuberculosis, measles, influenza, coronaviruses and pneumonias caused by Mycobacterium tuberculosis, Morbillivirus, Haemophilus influenzae and Pneumococci respectively. The spread of respiratory infections is exacerbated by crowded conditions, and poverty is associated with more than a 20-fold increase in the relative burden of lung infections.[34] Diarrheal illnesses Main article: Diarrhea Diarrhea is the second most common cause of child mortality worldwide, responsible for 17% of deaths of children under age 5.[35] Poor sanitation can increase transmission of bacteria and viruses through water, food, utensils, hands, and flies. Dehydration due to diarrhea can be effectively treated through oral rehydration therapy with dramatic reductions in mortality.[36][37] Important nutritional measures include the promotion of breastfeeding and zinc supplementation. While hygienic measures alone may be insufficient for the prevention of rotavirus diarrhea,[38] it can be prevented by a safe and potentially cost-effective vaccine.[39] HIV/AIDS Main articles: HIV and AIDS The HIV/AIDS epidemic has highlighted the global nature of human health and welfare and globalization has given rise to a trend toward finding common solutions to global health challenges. Numerous international funds have been set up in recent times to address global health challenges such as HIV.[40] Since the beginning of the epidemic, more than 70 million people have been infected with the HIV virus and about 35 million people have died of HIV. Globally, 36.9 million [31.1–43.9 million] people were living with HIV at the end of 2017. An estimated 0.8% [0.6–0.9%] of adults aged 15–49 years worldwide are living with HIV, although the burden of the epidemic continues to vary considerably between countries and regions. The WHO African region remains most severely affected, with nearly 1 in every 25 adults (4.1%) living with HIV and accounting for nearly two-thirds of the people living with HIV worldwide.[41] Human immunodeficiency virus (HIV) is transmitted through unprotected sex, unclean needles, blood transfusions, and from mother to child during birth or lactation. Globally, HIV is primarily spread through sexual intercourse. The risk-per-exposure with vaginal sex in low-income countries from female to male is 0.38% and male to female is 0.3%.[42] The infection damages the immune system, leading to acquired immunodeficiency syndrome (AIDS) and eventually, death. Antiretroviral drugs prolong life and delay the onset of AIDS by minimizing the amount of HIV in the body. Malaria Main article: Malaria Malaria is a mosquito-borne infectious disease caused by the parasites of the genus Plasmodium. Symptoms may include fever, headaches, chills, muscle aches and nausea. Each year, there are approximately 500 million cases of malaria worldwide, most commonly among children and pregnant women in developing countries.[43] The WHO African Region carries a disproportionately high share of the global malaria burden. In 2016, the region was home to 90% of malaria cases and 91% of malaria deaths.[44] The use of insecticide-treated bed nets is a cost-effective way to reduce deaths from malaria, as is prompt artemisinin-based combination therapy, supported by intermittent preventive therapy in pregnancy. International travelers to endemic zones are advised chemoprophylaxis with antimalarial drugs like Atovaquone-proguanil, doxycycline, or mefloquine.[45] Global consumption and international trade in deforestation-associated commodities could also indirectly influence malaria risk. Many primary commodities cause deforestation and deforestation can increase malaria transmission. Consumption of such commodities in developed nations could increase malaria risk in developing nations.[46] Bacterial pathogens  Global number of deaths (A) and YLLs (B), by pathogen and GBD super-region, 2019[47]  Overall age-standardised mortality rate per 100 000 population for 33 pathogens investigated, 2019[47] A GBD study reported global estimates of death rates from (33) bacterial pathogens, finding such infections are contributing to one in 8 deaths (or ~7.7 million deaths), which could make it the second largest cause of death globally in 2019.[47] Neglected tropical diseases Main article: Neglected tropical diseases More than one billion people were treated for at least one neglected tropical disease in 2015.[48] For instance, neglected tropical diseases are a diverse group of infectious diseases that are endemic in tropical and subtropical regions of 149 countries, primarily effecting low and middle income populations in Africa, Asia, and Latin America. They are variously caused by bacteria (Trachoma, Leprosy), viruses (Dengue,[49] Rabies), protozoa (Human African trypanosomiasis, Chagas), and helminths (Schistosomiasis, Onchocerciasis, Soil transmitted helminths).[50] The Global Burden of Disease Study concluded that neglected tropical diseases comprehensively contributed to approximately 26.06 million disability-adjusted life years in 2010, as well as significant deleterious economic effects.[51] In 2011, the World Health Organization launched a 2020 Roadmap for neglected tropical diseases, aiming for the control or elimination of 10 common diseases.[52] The 2012 London Declaration builds on this initiative, and called on endemic countries and the international community to improve access to clean water and basic sanitation, improved living conditions, vector control, and health education, to reach the 2020 goals.[53] In 2017, a WHO report cited 'unprecedented progress' against neglected tropical diseases since 2007, especially due to mass drug administration of drugs donated by pharmaceutical companies.[54] Pandemic prevention and preparedness Pandemics have an impact on global health. This section is an excerpt from Pandemic prevention.[edit] Pandemic prevention is the organization and management of preventive measures against pandemics. Those include measures to reduce causes of new infectious diseases and measures to prevent outbreaks and epidemics from becoming pandemics. It is not to be mistaken for pandemic preparedness or mitigation (e.g. against COVID-19) which largely seek to mitigate the magnitude of negative effects of pandemics, although the topics may overlap with pandemic prevention in some respects. Some biosafety and public health researchers contend that certain pandemic prevention efforts themselves carry risk of triggering pandemics (e.g. wildlife virus sampling), though not engaging in any form of sampling also carries the risk of being unprepared for future spillover events and being unaware of future pandemic pathogens. This section is an excerpt from Pandemic § Concerns about future pandemics.[edit] Prevention of future pandemics requires steps to identify future causes of pandemics and to take preventive measures before the disease moves uncontrollably into the human population. For example, influenza is a rapidly evolving disease which has caused pandemics in the past and has potential to cause future pandemics. WHO collates the findings of 144 national influenza centres worldwide which monitor emerging flu viruses. Virus variants which are assessed as likely to represent a significant risk are identified and can then be incorporated into the next seasonal influenza vaccine program.[55] In a press conference on 28 December 2020, Mike Ryan, head of the WHO Emergencies Program, and other officials said the current COVID-19 pandemic is "not necessarily the big one" and "the next pandemic may be more severe." They called for preparation.[56] WHO and the UN have warned the world must tackle the cause of pandemics and not just the health and economic symptoms.[57] Health research and development See also: Funding of science and Research question § Aggregated research questions and coordination [icon] This section needs expansion. You can help by adding to it. (December 2022) The global health approach could foster international collaboration in medical research and development and share of its results such as vaccines, optimizing overall global health for citizens. The U.S. Agency for International Development's new Global Health Research and Development Strategy 2023-2028 includes plans to coordinate with such stakeholders in support of innovative global health product development and work with other agencies like the CDC and National Institutes of Health. Another approach to health would be the innovation of vaccines. The Washington Post reported the US government's new five billion dollar budget on vaccines to prevent Covid variants because the Vaccines' access and public-private partnerships are important.[58] Often the relevance of mechanisms to stimulate research and development is limited by national scopes and "by the transnational nature of the problem which asks for an international approach".[59] Financing models, creation of evidence-based recommendations, and logistics may be part of that.[60] Maternal health Main articles: Maternal health and Reproductive health Complications of pregnancy and childbirth are the leading causes of death among women of reproductive age. In many developing countries, a woman dies from complications from childbirth approximately every minute.[61] According to the World Health Organization's 2005 World Health Report, poor maternal conditions are the fourth leading cause of death for women worldwide, after HIV/AIDS, malaria, and tuberculosis.[62] Most maternal deaths and injuries can be prevented, and such deaths have been largely eradicated in the developed world.[63] Targets for improving maternal health include increasing and assisting the number of deliveries accompanied by skilled birth attendants.[64] 68 low-income countries tracked by the WHO- and UNICEF-led collaboration Countdown to 2015 are estimated to hold for 97% of worldwide maternal and child deaths.[65] Nutrition Main articles: Human nutrition and Healthy diet In 2010, about 104 million children were underweight, and undernutrition contributes to about one third of child deaths around the world.[66] (Undernutrition is not to be confused with malnutrition, which refers to poor proportion of food intake and can thus refer to obesity.)[67] Undernutrition impairs the immune system, increasing the frequency, severity, and duration of infections (including measles, pneumonia, and diarrhea). Infection can further contribute to malnutrition.[68] Deficiencies of micronutrients, such as vitamin A, iron, iodine, and zinc, are common worldwide and can compromise intellectual potential, growth, development, and adult productivity.[69][70][71][72][73][74][75] Interventions to prevent malnutrition include micronutrient supplementation, fortification of basic grocery foods, dietary diversification, hygienic measures to reduce spread of infections, and the promotion of breastfeeding. Non-communicable diseases Main article: Non-communicable disease Approximately 80% of deaths linked to non-communicable diseases occur in developing countries.[76] For instance, urbanization and aging have led to increasing poor health conditions related to non-communicable diseases in India. Similarly, China's rapid urbanization and modernization have been associated with increased sedentary lifestyles, contributing to the rise in NCDs in the region.[77] The fastest-growing causes of disease burden over the last 26 years were diabetes (rate increased by 80%) and ischemic heart disease (up 34%). More than 60% of deaths, about 6.1 million, in 2016 were due to NCDs, up from about 38% in 1990.[78] Increases in refugee urbanization, has led to a growing number of people diagnosed with chronic non-communicable diseases.[79] In September 2011, the United Nations is hosting its first General Assembly Special Summit on the issue of non-communicable diseases.[80] Noting that non-communicable diseases are the cause of some 35 million deaths each year, the international community is being increasingly called to take measures for the prevention and control of chronic diseases and mitigate their impacts on the world population, especially on women, who are usually the primary caregivers. For example, the rate of type 2 diabetes, associated with obesity, has been on the rise in countries previously troubled by hunger. In low-income countries, the number of individuals with diabetes is expected to increase from 84 million to 228 million by 2030.[81] Obesity, a preventable condition, is associated with numerous chronic diseases, including cardiovascular conditions, stroke, certain cancers, and respiratory disease. About 16% of the global burden of disease, measured as DALYs, has been accounted for by obesity.[81] Considering that 360 million people across the world live with disabling hearing loss, including 32 million children and nearly 180 million older adults, and that chronic ear diseases, such as chronic suppurative otitis media, can lead to hearing loss and may cause life-threatening complications, the seventieth World Health Assembly on May 31, 2017 signed the resolution WHA70.13 (Agenda item 15.8) urging member states to integrate strategies for ear and hearing care within the framework of their primary health care systems, under the umbrella of universal health coverage.[1] A World Report on Hearing (WRH) was published in response to the resolution (WHA70.13), to provide guidance for Member States to integrate ear and hearing care into their national health plans.[82] Lifestyle diseases This section is an excerpt from Lifestyle disease.[edit]  Smoking cigarettes can lead to lung cancer, considered a lifestyle disease Lifestyle diseases can be defined as the diseases linked to the manner in which a person lives their life. These diseases are non-communicable, and can be caused by lack of physical activity, unhealthy eating, alcohol, substance use disorders and smoking tobacco, which can lead to heart disease, stroke, obesity, type II diabetes and lung cancer.[83][84] The diseases that appear to increase in frequency as countries become more industrialized and people live longer include Alzheimer's disease, arthritis, atherosclerosis, asthma, cancer, chronic liver disease or cirrhosis, chronic obstructive pulmonary disease, colitis, irritable bowel syndrome, type 2 diabetes, heart disease, hypertension, metabolic syndrome, chronic kidney failure, osteoporosis, PCOD, stroke, depression, obesity and vascular dementia. Concerns were raised in 2011 that lifestyle disease could soon have an impact on the workforce and the cost of health care. Treating these non-communicable diseases can be expensive.[85] It can be critical for the patients health to receive primary prevention and identify early symptoms of these non-communicable diseases. These lifestyle diseases are expected to increase throughout the years if people do not improve their lifestyle choices.[86] Some commenters maintain a distinction between diseases of longevity and diseases of civilization or diseases of affluence.[87] Certain diseases, such as diabetes, dental caries and asthma, appear at greater rates in young populations living in the "western" way; their increased incidence is not related to age, so the terms cannot accurately be used interchangeably for all diseases.[88] Commercial determinants of health refers to private sector activities that affect people's health positively or negatively such as advertisements for unhealthy food.[89] Health-related largest causes of death This section is an excerpt from List of causes of death by rate.[edit] This article needs to be updated. Please help update this article to reflect recent events or newly available information. (September 2017)  Leading cause of death (2016) (world) The following is a list of the causes of human deaths worldwide for different years arranged by their associated mortality rates. In 2002, there were about 57 million deaths. In 2005, according to the World Health Organization (WHO) using the International Classification of Diseases (ICD), about 58 million people died.[90] In 2010, according to the Institute for Health Metrics and Evaluation, 52.8 million people died.[91] In 2016, the WHO recorded 56.7 million deaths[92] with the leading cause of death as cardiovascular disease causing more than 17 million deaths (about 31% of the total) as shown in the chart to the side. Some causes listed include deaths also included in more specific subordinate causes, and some causes are omitted, so the percentages may only sum approximately to 100%. The causes listed are relatively immediate medical causes, but the ultimate cause of death might be described differently. For example, tobacco smoking often causes lung disease or cancer, and alcohol use disorder can cause liver failure or a motor vehicle accident. For statistics on preventable ultimate causes, see preventable causes of death. Besides frequency, other measures to compare, consider and monitor trends of causes of deaths include disability-adjusted life year (DALY) and years of potential life lost (YPLL). This section is an excerpt from List of causes of death by rate § Developed vs. developing economies.[edit]  Global number of deaths (A) and YLLs (B), by bacterial pathogen (of 33) and GBD super-region, 2019[93] |
健康トピックス 感染症 呼吸器感染症 主な記事 呼吸器感染症 世界的に重要な呼吸器感染症には、結核、麻疹、インフルエンザ、コロナウイルス、結核菌、モービリウイルス、インフルエンザ菌、肺炎球菌による肺炎などが ある。呼吸器感染症の蔓延は混雑状況によって悪化し、貧困は肺感染症の相対的負担の20倍以上の増加と関連している[34]。 下痢性疾患 主な記事 下痢 下痢は、世界で2番目に多い子どもの死亡原因であり、5歳未満の子どもの死亡原因の17%を占めている[35]。衛生状態が悪いと、水、食物、食器、手、 ハエなどを介して細菌やウイルスが感染しやすくなる。下痢による脱水は、経口補水療法によって効果的に治療することができ、死亡率を劇的に減少させること ができる[36][37]。重要な栄養対策としては、母乳育児の推進と亜鉛の補給がある。衛生対策だけではロタウイルス下痢症の予防には不十分かもしれな いが[38]、安全で費用対効果が期待できるワクチンによって予防することができる[39]。 HIV/エイズ 主な記事 HIV/エイズ HIV/AIDSの流行は、人間の健康と福祉の世界的な性質を浮き彫りにし、グローバリゼーションは、世界的な保健上の課題に対する共通の解決策を見出そ うとする傾向を生み出した。流行が始まって以来、7,000万人以上がHIVウイルスに感染し、約3,500万人がHIVが原因で死亡している[40]。 世界全体では、2017年末時点で3,690万人[3,110~4,390万人]がHIVとともに暮らしている。世界の15〜49歳の成人の推定0.8% [0.6〜0.9%]がHIVとともに生きているが、流行の負担は国や地域によってかなり異なる状態が続いている。WHOアフリカ地域は依然として最も深 刻な影響を受けており、成人の25人に1人近く(4.1%)がHIVとともに生活しており、世界でHIVとともに生活している人々の3分の2近くを占めて いる[41]。ヒト免疫不全ウイルス(HIV)は、無防備な性交渉、不潔な注射針、輸血、出産時や授乳期の母子感染によって感染する。世界的には、HIV は主に性交渉によって感染する。低所得国における女性から男性への膣内性交渉による曝露リスクは0.38%、男性から女性への曝露リスクは0.3%である [42]。感染は免疫系を損傷し、後天性免疫不全症候群(AIDS)を引き起こし、最終的には死に至る。抗レトロウイルス薬は、体内のHIVの量を最小限 に抑えることで、寿命を延ばし、AIDSの発症を遅らせる。 マラリア 主な記事 マラリア マラリアは蚊が媒介する感染症で、原虫属の寄生虫によって引き起こされる。症状は発熱、頭痛、悪寒、筋肉痛、吐き気などである。毎年、世界中で約5億人の マラリア患者が発生しており、発展途上国の子供や妊婦の間で最も多く発生している[43]。2016年には、マラリア患者の90%、マラリアによる死亡者 の91%がこの地域で発生している[44]。殺虫剤処理した蚊帳の使用は、マラリアによる死亡を減少させる費用対効果の高い方法であり、妊娠中の間欠的予 防療法に支えられた迅速なアルテミシニンベースの併用療法も同様である。流行地域への海外旅行者には、アトバコン・プログアニル、ドキシサイクリン、メフ ロキンなどの抗マラリア薬による化学予防が勧められている[45]。森林破壊に関連する商品の世界的な消費と国際貿易も、マラリアリスクに間接的に影響を 与える可能性がある。多くの一次産品は森林伐採を引き起こし、森林伐採はマラリア感染を増加させる可能性がある。先進国におけるこのような商品の消費は、 発展途上国におけるマラリアリスクを高める可能性がある[46]。 細菌性病原体  世界の死亡者数(A)とYLL(B)、病原体別、GBDスーパーリージョン別、2019年[47]。  調査した33病原体の人口10万人当たりの全年齢標準化死亡率、2019年[47]。 GBD研究は、(33の)細菌性病原体による死亡率の世界的な推定値を報告し、このような感染症が8人に1人の死亡(または~770万人の死亡)に寄与し ていることを発見し、これは2019年に世界第2位の死因になる可能性がある[47]。 顧みられない熱帯病 主な記事 顧みられない熱帯病 例えば、顧みられない熱帯病は、149カ国の熱帯・亜熱帯地域に蔓延する多様な感染症であり、主にアフリカ、アジア、ラテンアメリカの低・中所得層が罹患 している。これらは、細菌(トラコーマ、ハンセン病)、ウイルス(デング熱、[49]狂犬病)、原虫(ヒトアフリカトリパノソーマ症、シャーガス病)、蠕 虫(住血吸虫症、オンコセルカ症、土壌伝染蠕虫)などによって引き起こされる。 2011年、世界保健機関(WHO)は、顧みられない熱帯病のための2020年ロードマップを発表し、10の一般的な疾病の制圧または撲滅を目指している [52]。 [52] 2012年のロンドン宣言はこのイニシアチブを基礎とし、2020年の目標を達成するために、清潔な水と基本的な衛生設備へのアクセス、生活環境の改善、 媒介蚊の駆除、健康教育を改善するよう、蔓延国や国際社会に呼びかけた[53]。 2017年、WHOの報告書は、2007年以降、顧みられない熱帯病に対して、特に製薬会社から寄贈された薬剤の大量投与による「前例のない進歩」を挙げ ている[54]。 パンデミックの予防と備え パンデミックは世界保健に影響を与える。 このセクションは、パンデミック予防[編集]からの抜粋である。 パンデミック予防とは、パンデミックに対する予防措置の組織化と管理のことである。パンデミック予防には、新たな感染症の原因を減らす対策や、集団発生や 伝染病がパンデミックになるのを防ぐ対策が含まれる。 パンデミック予防と重なる部分もあるが、パンデミックへの備えや緩和(COVID-19対策など)とは異なる。 バイオセーフティや公衆衛生の研究者の中には、ある種のパンデミック予防の取り組み自体がパンデミックを誘発するリスクがあると主張する者もいる(例:野 生生物ウイルスのサンプリング)が、いかなる形のサンプリングにも関与しないことは、将来の波及事象に対する備えがなく、将来のパンデミック病原体に気づ かないというリスクも伴う。 このセクションは、パンデミック§将来のパンデミックに関する懸念[編集]からの抜粋である。 将来のパンデミックの予防には、将来のパンデミックの原因を特定し、病気が人間の集団に制御不能な形で移動する前に予防措置を講じるための措置が必要であ る。 例えば、インフルエンザは急速に進化する病気で、過去にパンデミックを引き起こしたことがあり、将来もパンデミックを引き起こす可能性がある。WHOは、 新興インフルエンザウイルスを監視する世界144カ国のインフルエンザセンターの調査結果を集約している。重大なリスクをもたらす可能性があると評価され たウイルス亜種は特定され、次回の季節性インフルエンザ・ワクチン・プログラムに組み込むことができる[55]。 2020年12月28日の記者会見で、WHO緊急事態プログラムの責任者であるマイク・ライアンや他の関係者は、現在のCOVID-19のパンデミックは "必ずしも大きなものではない "とし、"次のパンデミックはより深刻なものになるかもしれない "と述べた。WHOと国連は、世界はパンデミックの原因に取り組むべきであり、健康や経済的な症状だけに取り組むべきでないと警告している[57]。 保健研究と開発 以下も参照: 科学への資金提供および研究課題 § 研究課題の集約と調整 [アイコン] このセクションは拡張が必要です。追加することで支援できます。(2022年12月) グローバルヘルスアプローチは、医学研究開発における国際協力とワクチンなどの成果の共有を促進し、市民のためのグローバルヘルス全体を最適化することが できる。米国国際開発庁の新しいグローバル・ヘルス研究開発戦略2023-2028には、革新的なグローバル・ヘルス製品の開発を支援するために、そのよ うな利害関係者と調整し、CDCや国立衛生研究所などの他の機関と協力する計画が含まれている。健康に対するもうひとつのアプローチは、ワクチンの革新だ ろう。ワシントン・ポスト』紙は、米国政府がコビド変種を予防するためのワクチンに新たに50億ドルの予算を計上したことを報じたが、これはワクチンへの アクセスと官民パートナーシップが重要だからである[58]。研究開発を刺激するメカニズムの妥当性は、国家的な範囲や「国際的なアプローチを必要とする 問題の国境を越えた性質によって」制限されることが多い[59]。資金調達モデル、エビデンスに基づく勧告の作成、ロジスティクスはその一部かもしれない [60]。 妊産婦の健康 主な記事 妊産婦の健康および生殖に関する健康 妊娠・出産の合併症は、生殖年齢にある女性の主な死因である。世界保健機関(WHO)の『2005年世界保健報告書』によると、妊産婦の劣悪な環境は、 HIV/AIDS、マラリア、結核に次いで、世界の女性の死亡原因の第4位である[62]。 [63] 妊産婦の健康を改善するための目標には、熟練した出産介助者が付き添う分娩数の増加と支援が含まれる[64] 。WHOとユニセフが主導するCountdown to 2015が追跡調査している68の低所得国は、世界の妊産婦と子どもの死亡の97%を占めていると推定されている[65]。 栄養 主な記事 人間の栄養と健康的な食事 2010年には、約1億400万人の子どもが低体重であり、栄養不良は世界中の子どもの死亡の約3分の1に寄与している[66](栄養不良は、栄養不良と 混同してはならないが、栄養不良は食物摂取の割合が低いことを指し、したがって肥満を指すこともある)[67] 。感染症はさらに栄養不良を助長する可能性がある[68]。 ビタミンA、鉄、ヨウ素、亜鉛などの微量栄養素の欠乏は世界的に一般的であり、知的潜在能力、成長、発達、成人の生産性を損なう可能性がある[69] [70][71][72][73][74][75]。栄養不良を予防するための介入策には、微量栄養素の補給、基本的な食料品の強化、食事の多様化、感染 症の蔓延を抑えるための衛生対策、母乳育児の促進などがある。 非感染性疾患 主な記事 非感染性疾患 例えばインドでは、都市化と高齢化によって、非伝染性疾患に関連する健康状態の悪化が進んでいる[76]。同様に、中国の急速な都市化と近代化は、座りが ちなライフスタイルの増加と関連しており、この地域におけるNCDsの増加の一因となっている[77]。過去26年間で疾病負担の原因として最も急速に増 加したのは、糖尿病(増加率80%)と虚血性心疾患(増加率34%)であった。2016年の死亡者の60%以上、約610万人がNCDsによるものであ り、1990年の約38%から増加している[78]。難民の都市化の増加により、慢性非感染性疾患と診断される人の数が増加している[79]。 2011年9月、国連は非伝染性疾患の問題をテーマとした初の総会特別サミットを開催する[80]。非伝染性疾患が毎年約3,500万人の死亡の原因と なっていることに注目し、国際社会は慢性疾患の予防と制御のための対策を講じ、世界人口、特に通常主要な介護者である女性への影響を緩和するよう、ますま す求められている。 例えば、以前は飢餓に悩まされていた国々で、肥満と関連する2型糖尿病の割合が増加している。低所得国では、2030年までに糖尿病患者数が8,400万 人から2億2,800万人に増加すると予想されている[81]。予防可能な疾患である肥満は、心血管疾患、脳卒中、特定のがん、呼吸器疾患など、多くの慢 性疾患と関連している。DALYsとして測定される世界の疾病負担の約16%は肥満が占めている[81]。 3,200万人の子どもと約1億8,000万人の高齢者を含む、世界中で3億6,000万人が障害を伴う難聴とともに生活しており、慢性化膿性中耳炎など の慢性的な耳の病気が難聴を引き起こし、生命を脅かす合併症を引き起こす可能性があることを考慮し、2017年5月31日の第70回世界保健総会は、決議 WHA70.13(議題15. 8)に署名し、加盟国に対し、ユニバーサル・ヘルス・カバレッジの傘下で、プライマリ・ヘルスケア制度の枠組みの中に耳と聴覚のケアの戦略を統合するよう 促した[1]。 この決議(WHA70.13)を受けて、加盟国が耳と聴覚のケアを国の保健計画に統合するための指針を示す「聴覚に関する世界報告(WRH)」が発表され た[82]。 生活習慣病 このセクションは生活習慣病からの抜粋である[編集]。  タバコの喫煙は肺がんにつながる可能性があり、生活習慣病と考えられている。 生活習慣病は、人の生き方に関連する疾患と定義できる。これらの病気は非伝染性疾患であり、運動不足、不健康な食事、アルコール、物質使用障害、タバコの 喫煙によって引き起こされ、心臓病、脳卒中、肥満、Ⅱ型糖尿病、肺がんにつながる可能性がある。 [83][84] 国々が工業化し、人々が長生きするにつれて頻度が高まると思われる疾患には、アルツハイマー病、関節炎、アテローム性動脈硬化症、喘息、がん、慢性肝疾患 または肝硬変、慢性閉塞性肺疾患、大腸炎、過敏性腸症候群、2型糖尿病、心臓病、高血圧、メタボリックシンドローム、慢性腎不全、骨粗鬆症、PCOD、脳 卒中、うつ病、肥満、血管性認知症などがある。 2011年には、生活習慣病が近い将来、労働力と医療費に影響を及ぼすという懸念が提起された。これらの非伝染性疾患の治療には高額な費用がかかる可能性 がある[85]。一次予防を受け、これらの非伝染性疾患の初期症状を特定することは、患者の健康にとって極めて重要である。これらの生活習慣病は、人々が 生活習慣の選択を改善しなければ、数年を通して増加すると予想されている[86]。 糖尿病、う蝕、喘息などのある種の疾病は、「西洋的」な生活をしている若い集団に高い割合で現れる。 健康の商業的決定要因とは、不健康な食品の広告など、人々の健康にプラスまたはマイナスの影響を与える民間部門の活動を指す[89]。 健康に関する最大の死因 このセクションはList of causes of death by rateからの抜粋である[編集]。 この記事は更新が必要です。最近の出来事や新たに入手可能な情報を反映させるため、この記事の更新にご協力ください。(2017年9月)  主要死因(2016年)(世界) 以下は、異なる年の世界におけるヒトの死因を、関連する死亡率で並べたリストである。2002年の死亡者数は約5,700万人であった。2005年には、 国際疾病分類(ICD)を用いた世界保健機関(WHO)によると、約5,800万人が死亡している[90]。 2010年には、Institute for Health Metrics and Evaluationによると、5,280万人が死亡している[91]。 2016年には、WHOは5,670万人の死亡[92]を記録しており、死因のトップは、横のグラフに示すように、1,700万人以上(全体の約31%) を死亡させた心血管疾患である。 記載されている死因の中には、より具体的な下位の死因に含まれるものもあり、また省略されているものもあるため、割合の合計はほぼ100%にしかならない 可能性がある。列挙された死因は比較的直接的な医学的死因であるが、最終的な死因は異なる場合がある。例えば、タバコの喫煙は肺疾患や癌の原因となること が多く、アルコールの使用障害は肝不全や自動車事故の原因となることがある。予防可能な最終原因に関する統計は、予防可能な死因を参照のこと。 頻度以外に、死因の傾向を比較、検討、監視するための指標として、障害調整生存年(DALY)や潜在的生命喪失年(YPLL)がある。 このセクションは、死亡率別死因リスト§先進国と発展途上国の比較[編集]からの抜粋である。  世界の死亡者数(A)とYLL(B)、細菌病原体別(33のうち)とGBD超地域別、2019年[93]。 |
 |
 |
| Violence against women Main article: Domestic violence Violence against women has been defined as: "physical, sexual and psychological violence occurring in the family and in the general community, including battering, sexual abuse, dowry-related violence, rape, female genital mutilation and other traditional practices harmful to women, non-spousal violence and violence related to exploitation, sexual harassment and intimidation at work, in educational institutions and elsewhere, trafficking in women, forced prostitution and violence perpetrated or condoned by the state."[95] In addition to causing injury, violence may increase "women's long-term risk of a number of other health problems, including chronic pain, physical disability, drug and alcohol abuse, and depression".[96] The WHO Report on global and regional estimates on violence against women found that partner abuse causes women to have 16% more chances of suffering miscarriages, 41% more occurrences of pre-term birth babies and twice the likeliness of having abortions and acquiring HIV or other STDs[97] Although statistics can be difficult to obtain as many cases go unreported, it is estimated that one in every five women faces some form of violence during her lifetime, in some cases leading to serious injury or even death.[98] Risk factors for being an offender include low education, past exposure to child maltreatment or witnessing violence between parents, harmful use of alcohol, attitudes accepting of violence, and gender inequality.[99] Equality of women has been addressed in the Millennium development goals. Now, Gender Equality is Sustainable Development Goal 5. Preventing the violence against women needs to form an essential part of the public health reforms in the form of advocation and evidence gathering. Primary prevention in the form of raising women economic empowerment facilities, microfinance and skills training social projects related to gender equality should be conducted. Activities promoting relationship and communication skills among couples, reducing alcohol access and altering societal ideologies should be organized. Childhood interventions, community and school-based education, raising media-oriented awareness and other approaches should be carried out to challenge social norms and stereotypical thought processes to promote behavioral change among men and raise gender equality. Trained health care providers would play a vital role in secondary and tertiary prevention of abuse by performing early identification of women suffering from violence and contributing to the addressing of their health and psychological needs. They could be highly important in prevention of the recurrence of violence and the mitigation of its effects on the health of the abused women and their children.[100] The Member States of the World Health Assembly endorsed a plan in 2016 for reinforcing the health system's role in addressing the global phenomenon of violence against women and girls and working towards their health and protection.[101] Global surgery Halfdan T. Mahler, the 3rd Director-General of the World Health Organization (WHO), first brought attention to the disparities in surgery and surgical care when he stated, "‘the vast majority of the world’s population has no access whatsoever to skilled surgical care and little is being done to find a solution,".[102] While significant progresses have been made in fields within global health such as infectious diseases, maternal and child health, and even other non-communicable diseases over the past several decades, the provision of surgery and surgical care in resource-limited settings have largely remained unmet with about 5 billion people lacking access to safe and affordable surgical and anesthesia care.[103] This is especially true in the poorest countries, which account for over one-third of the population but only 3.5% of all surgeries that occur worldwide.[104] In fact, it has been estimated that up to 30% of the total global burden of disease (GBD) could be attributable to surgical conditions, which include a mix of injuries, malignancies, congenital anomalies, and complications of pregnancy.[105][106] As a result, global surgery has become an emerging field within global health as 'the multidisciplinary enterprise of providing improved and equitable surgical care to the world's population, with its core belief as the issues of need, access and quality' and has often been described as the 'neglected stepchild of global health,' a term coined by Dr. Paul Farmer to highlight the urgent need for further work in this area.[107][108] Furthermore, Jim Young Kim, the former President of the World Bank, proclaimed in 2014 that “surgery is an indivisible, indispensable part of health care and of progress towards universal health coverage."[109] In 2015, the Lancet Commission on Global Surgery (LCoGS) published the landmark report titled "Global Surgery 2030: evidence and solutions for achieving health, welfare, and economic development," describing the large, pre-existing burden of surgical diseases in low- and middle-income countries (LMICs) and future directions for increasing universal access to safe surgery by the year 2030.[103] The Commission highlighted that 143 million additional procedures were needed every year to prevent further morbidity and mortality from treatable surgical conditions as well as a $12.3 trillion loss in economic productivity by the year 2030.[103] It emphasized the need to significantly improve the capacity for Bellwether procedures – laparotomy, caesarean section, open fracture care – which are considered a minimum level of care that first-level hospitals should be able to provide in order to capture the most basic emergency surgical care.[103][110] In order to address these challenges and track progress, the Commission defined the following core indicators for assessing access to safe and affordable surgical d anesthesia care:[103] 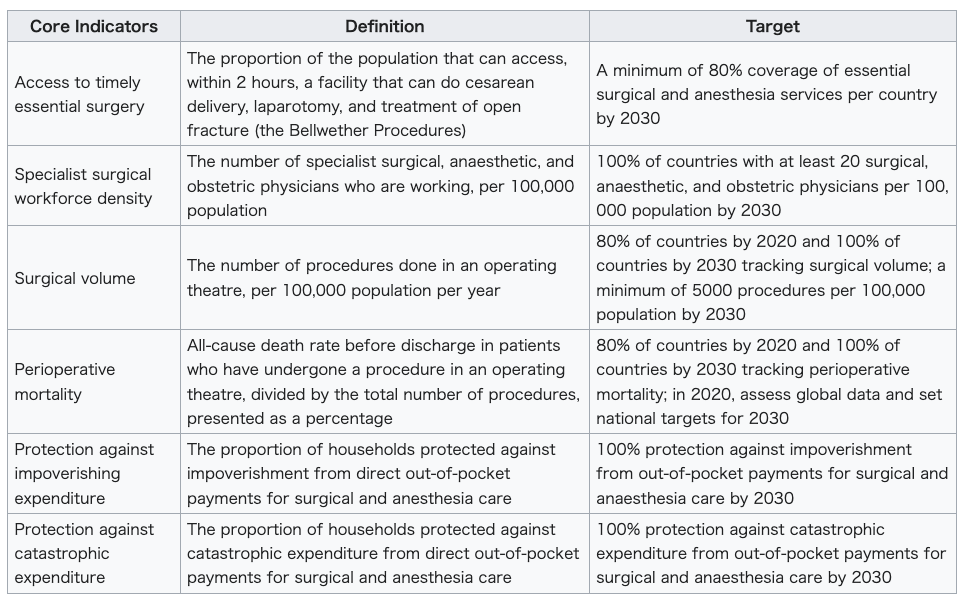 Meeting these goals by the year 2030 would require increases in anesthetists, obstetricians, surgeons, nurses, and facilities with operating rooms as well as pre- and post-surgical care capacities. Data from WHO and the World Bank indicate that scaling up infrastructure to enable access to surgical care in regions where it is currently limited or is non-existent is a low-cost measure relative to the significant morbidity and mortality caused by lack of surgical treatment.[105] In fact, a systematic review found that the cost-effectiveness ratio – dollars spent per DALYs averted – for surgical interventions is on par or exceeds those of major public health interventions such as oral rehydration therapy, breastfeeding promotion, and even HIV/AIDS antiretroviral therapy.[111] This finding challenged the common misconception that surgical care is financially prohibitive endeavor not worth pursuing in LMICs. In terms of the financial impact on the patients, the lack of adequate surgical and anesthesia care has resulted in 33 million individuals every year facing catastrophic health expenditure – the out-of-pocket healthcare cost exceeding 40% of a given household's income.[103][112] In alignment with the LCoGS call for action, the World Health Assembly adopted the resolution WHA68.15 in 2015 that stated, "Strengthening emergency and essential surgical care and anesthesia as a component of universal health coverage."[113] This not only mandated the WHO to prioritize strengthening the surgical and anesthesia care globally, but also led to governments of the member states recognizing the urgent need for increasing capacity in surgery and anesthesia. Additionally, the third edition of Disease Control Priorities (DCP3), published in 2015 by the World Bank, declared surgery as essential and featured an entire volume dedicated to building surgical capacity.[114] A key policy framework that arose from this renewed global commitment towards surgical care worldwide is the National Surgical Obstetric and Anesthesia Plan (NSOAP).[115] NSOAP focuses on policy-to-action capacity building for surgical care with tangible steps as follows: (1) analysis of baseline indicators, (2) partnership with local champions, (3) broad stakeholder engagement, (4) consensus building and synthesis of ideas, (5) language refinement, (6) costing, (7) dissemination, and (8) implementation. This approach has been widely adopted and has served as guiding principles between international collaborators and local institutions and governments. Successful implementations have allowed for sustainability in terms of longterm monitoring, quality improvement, and continued political and financial support.[115] |
女性に対する暴力 主な記事 ドメスティック・バイオレンス 女性に対する暴力は次のように定義されている: 家庭内および一般社会で起こる身体的、性的、心理的暴力であり、これには暴力、性的虐待、持参金に関連する暴力、レイプ、女性性器切除、その他女性に有害 な伝統的慣習、非配偶者間暴力、搾取に関連する暴力、職場や教育機関などでのセクシュアル・ハラスメントや脅迫、女性の人身売買、強制売春、国家によって 加害または容認される暴力が含まれる」[95]。 「傷害を引き起こすだけでなく、暴力は「慢性的な痛み、身体障害、薬物やアルコールの乱用、うつ病を含む多くの他の健康問題の女性の長期的なリスク」を増 加させる可能性がある[96]。 女性に対する暴力に関する世界的および地域的な推定に関するWHOの報告書によると、パートナーからの虐待は、女性が流産に見舞われる可能性を16%増加 させ、早産児の発生を41%増加させ、中絶やHIVや他の性病に感染する可能性を2倍にする[97]。 多くの事例が報告されていないため、統計を取ることは困難ですが、女性の5人に1人が生涯の間に何らかの暴力に直面し、場合によっては重傷を負ったり、死 に至ることもあると推定されています[98]。加害者になる危険因子としては、低学歴、過去に子どもの虐待を受けたり、両親間の暴力を目撃したりしたこ と、アルコールの有害な使用、暴力を容認する態度、ジェンダー不平等などが挙げられます[99]。女性の平等はミレニアム開発目標で取り上げられてきまし た。現在、ジェンダー平等は持続可能な開発目標5となっています。女性に対する暴力の防止は、提唱と証拠収集という形で公衆衛生改革の本質的な部分を形成 する必要があります。女性の経済的エンパワーメント施設、マイクロファイナンス、男女共同参画に関連する技能訓練の社会的プロジェクトを立ち上げる形で、 一次予防を実施すべきである。 夫婦間の関係やコミュニケーションのスキルを促進し、アルコールへのアクセスを減らし、社会のイデオロギーを変える活動を組織すべきである。男性の行動変 容を促し、男女平等を高めるために、社会規範やステレオタイプな思考プロセスに挑戦するために、子ども時代からの介入、地域社会や学校を拠点とした教育、 メディア指向の意識向上、その他のアプローチを実施すべきである。訓練された医療提供者は、暴力に苦しむ女性の早期発見を行い、彼女たちの健康的・心理的 ニーズへの対応に貢献することで、虐待の二次予防・三次予防において重要な役割を果たすであろう。医療提供者は、暴力の再発防止と、虐待を受けた女性とそ の子どもたちの健康への影響の緩和において、非常に重要な役割を果たすことができる[100]。世界保健総会加盟国は2016年、女性と女児に対する暴力 の世界的現象に対処し、彼女たちの健康と保護に向けて取り組む保健システムの役割を強化するための計画を承認した[101]。 世界的な手術 世界保健機関(WHO)の第3代事務局長であるハーフダン・T・マーラー(Halfdan T. Mahler)は、「世界人口の大多数は、熟練した外科医療を全く受けることができず、解決策を見出すことはほとんど行われていない」と述べ、外科手術と 外科医療における格差に初めて注目した[102]。 感染症、母子保健、その他の非感染性疾患など、グローバルヘルスの分野では、過去数十年の間に大きな進歩があったが、リソースが限られた環境での手術や外 科的ケアの提供は、約50億人が安全で手頃な価格の手術や麻酔ケアを受けることができず、大部分が満たされないままであった。 [103] これは特に最貧国において顕著であり、最貧国は人口の3分の1以上を占めるが、世界中で行われる全手術のわずか3.5%にすぎない [104] 。事実、世界疾病負担(GBD)全体の最大30%は、外傷、悪性腫瘍、先天異常、妊娠合併症などが混在する外科的疾患に起因すると推定されている。 [105] [106] その結果、グローバル外科は、グローバルヘルスの中で、「必要性、アクセ ス、質の問題を中核的な信念として、改善された公平な外科的ケアを世 界の人々に提供する学際的事業」として、新たな分野となり、しばしば 「グローバルヘルスの無視された継子」と表現されてきた。さらに、世界銀行の前総裁であるジム・ヤング・キムは、2014年に「手術は、医療とユニバーサ ル・ヘルス・カバレッジに向けた進歩の不可分の不可欠な部分である」と宣言した[109]。 2015年、ランセット世界外科委員会(LCoGS)は、「世界外科2030:健康、福祉、経済発展を達成するためのエビデンスとソリューション」と題す る画期的な報告書を発表し、中低所得国(LMIC)における外科疾患の既往の大きな負担と、2030年までに安全な外科手術への普遍的なアクセスを増やす ための今後の方向性を説明した[103]。 また、2030年までに3兆ドルの経済生産性の損失を防ぐために、毎年1億4,300万件の追加手術が必要であることを強調した。[103] 同委員会は、ベルウェザー手術(開腹手術、帝王切開術、開放骨折治療)の能力を大幅に向上させる必要性を強調した。  2030年までにこれらの目標を達成するには、麻酔医、産科医、外科医、看護師、手術室のある施設、さらに手術前後のケア能力を増やす必要がある。 WHOと世界銀行のデータによると、現在外科医療へのアクセスが制限されている、あるいは存在しない地域において、外科医療へのアクセスを可能にするイン フラを拡大することは、外科治療の欠如によって引き起こされる重大な罹患率と死亡率に比べ、低コストの対策である。 [105] 実際、ある系統的レビューによると、外科的介入にかかる費用対効果比(回避されたDALYsあたりに費やされるドル)は、経口補水療法、母乳育児の促進、 さらにはHIV/AIDSの抗レトロウイルス療法などの主要な公衆衛生介入と同等か、それを上回っていることがわかった。 患者への経済的な影響という点では、適切な外科治療や麻酔治療が行われないために、毎年3,300万人が破局的な医療費支出(医療費の自己負担額が世帯収 入の40%を超えること)に直面している[103][112]。 LCoGSの行動要請に沿って、世界保健総会は2015年に決議WHA68.15を採択し、「ユニバーサル・ヘルス・カバレッジの構成要素として、緊急か つ必要不可欠な外科医療と麻酔を強化する」と述べた[113]。これは、WHOに外科医療と麻酔医療の強化を世界的に優先させることを義務付けただけでな く、加盟国政府が外科医療と麻酔の能力向上の緊急の必要性を認識するきっかけとなった。さらに、世界銀行が2015年に発行したDisease Control Priorities(DCP3)第3版では、外科手術が不可欠であると宣言し、外科手術の能力向上に特化した特集が1巻丸ごと組まれている[114]。 世界の外科医療に対するこの新たな世界的コミットメントから生まれた重要な政策枠組みは、国家外科産科麻酔計画(NSOAP)である。 [115] NSOAPは、以下のような具体的なステップを伴う外科医療のための政策から行動への能力構築に焦点を当てている: (1) ベースライン指標の分析、(2) 地域チャンピオンとの連携、(3) 幅広い利害関係者の関与、(4) 合意形成とアイデアの統合、(5) 文言の洗練、(6) コスト計算、(7) 普及、(8) 実施である。このアプローチは広く採用され、国際的な協力者と現地の機関や政府との間の指針となっている。実施に成功したことで、長期的なモニタリング、 質の向上、継続的な政治的・財政的支援という点で、持続可能性が可能になった[115]。 |
| The NIHR Global Health Research
Unit on Global Surgery Seven surgical research Hubs in Benin, Ghana, India, Mexico, Nigeria, Rwanda and South Africa with an extensive network of urban and rural ‘Spoke’ hospitals have joined to create the NIHR.[116] The NIHR Global Health Research Unit on Global Surgery is led by the University of Birmingham[117] which provides overall oversight in relation to the Unit strategy, infrastructure and delivery, research and finance. The network prioritized surgical topics that needed research and has performed multiple surgical studies. The network resulted in many research groups including GlobalSurg I, II, III[118] and COVIDSurg[119] and many other trials with worldwide collaborations as project FALCON[120] and CHEETAH.[121] The research was published in over 40 articles in high impact journals in topics like Surgical site infections,[122] COVID-19[123] and mortality.[124] Other Global Surgery Collaborations More trials have emerged to assess surgical outcomes around the World using big data from thousands of centers. Other notable trials include: Global PaedSurg; The study was published in The Lancet examined the risk of mortality for nearly 4000 babies born with birth defects in 264 hospitals around the world. The study found babies born with birth defects involving the intestinal tract have a two in five chance of dying in a low-income country compared to one in five in a middle-income country and one in twenty in a high-income country.[125][126] APORG: The African Perioperative Research Group (APORG) was launched in South Africa ASOS and ASOS-2; The studies showed that death after surgery is a major public health problem in Africa. Surgical patients in Africa are twice as likely to die in hospital following surgery when compared to the global average.[127][128] ACCCOS Global Health Research Group on Children’s Non-Communicable Diseases Collaborative Many scholars from around the world have participated in overlapping trials whether as Principal Investigators, Dissemination Committee or Regional leaders to promote the research and oversee data collection. Notable collaborators from these networks include The list included key figures from around the World as Prof Bruce Biccard (South Africa), Prof Adesoji Ademuyiwa (Nigeria), Prof Kokila Lakhoo (Oxford, UK), Dr Naomi Wright (Oxford, UK), Dr Emrah Aydin (Turkey), Prof Mahmoud Elfiky (Egypt) and Prof Milind Chitnis (South Africa).[129] Multimorbidity, age-related diseases and aging Multimorbidity is "a growing public health problem worldwide", "likely driven by the ageing population but also by factors such as high body-mass index, urbanisation, and the growing burden of NCDs (such as type 2 diabetes) and tuberculosis in low- and middle-income countries (LMICs)".[130][131][132] Around the world, many people do not die from one isolated condition but from a multitude of factors and conditions.[additional citation(s) needed] A study suggested there is a paucity of multimorbidity and comorbidity data globally and mapped comorbidity patterns.[133] With aging populations, there is a rise of age-related diseases which puts major burdens on healthcare systems as well as contemporary economies or contemporary economics and their appendant societal systems. Healthspan extension and anti-aging research seek to extend the span of health in the old as well as slow aging or its negative impacts such as physical and mental decline. Modern anti-senescent and regenerative technology with augmented decision making could help "responsibly bridge the healthspan-lifespan gap for a future of equitable global wellbeing".[134] Aging is "the most prevalent risk factor for chronic disease, frailty and disability, and it is estimated that there will be over 2 billion persons age > 60 by the year 2050", making it a large global health challenge that demands substantial (and well-orchestrated or efficient) efforts, including interventions that alter and target the inborn aging process.[135] Infertility crisis Further information: Male infertility crisis A scientific review found that human sperm counts fell by 62% in the last 50 years, are decreasing at an accelerating rate and are decreasing worldwide,[136][137] likely a result of factors such as poor diets, endocrine disruptors in prevalent products, unhealthy lifestyles and toxic forever chemicals in air and water.[136] |
グローバル外科に関するNIHRグローバルヘルス研究ユニット ベニン、ガーナ、インド、メキシコ、ナイジェリア、ルワンダ、南アフリカの 7 つの外科研究ハブと都市と農村部の 'スポーク' 病院の広範なネットワークは、NIHR [116] を作成するために参加しているグローバルな手術の NIHR グローバル ヘルス研究ユニット バーミンガム大学[117] によって主導され、ユニットの戦略、インフラストラクチャと配信、研究、財務に関連する全体的な監督を提供します。 このネットワークは、研究を必要とする外科的トピックに優先順位をつけ、複数の外科的研究を実施している。ネットワークは、GlobalSurg I、II、III[118] と COVIDSurg[119] とプロジェクト FALCON[120] と CHEETAH[121]として世界的なコラボレーションと他の多くの試験を含む多くの研究グループをもたらした。 研究は、手術部位感染[122]、COVID-19[123]、死亡率[124]などのトピックで、インパクトの高いジャーナルに40以上の記事が掲載さ れた。 その他のグローバル外科共同研究 何千もの施設からのビッグデータを用いて、世界中の手術成績を評価する試験がさらに増えている。その他の注目すべき試験には以下のものがある: この研究はLancet誌に掲載され、世界中の264の病院で先天性欠損症で生まれた約4000人の赤ちゃんの死亡リスクを調査した。この研究では、腸管 を含む先天性欠損症で生まれた赤ちゃんが死亡する確率は、中所得国では5人に1人、高所得国では20人に1人であるのに対し、低所得国では5人に2人であ ることが判明した[125][126]。 APORG:アフリカ周術期研究グループ(APORG)が南アフリカで発足した。 ASOSおよびASOS-2;この研究により、手術後の死亡がアフリカにおける公衆衛生上の大きな問題であることが示された。アフリカの外科患者は、世界 平均と比較すると、手術後に入院中に死亡する可能性が2倍高い [127] [128] 。 ACCCOS 子どもの非感染性疾患に関するグローバルヘルス研究グループ共同研究 世界中の多くの学者が、研究責任者、普及委員会、または地域リーダーとして、重複する臨床試験に参加し、研究を推進し、データ収集を監督している。これら のネットワークからの注目すべき協力者には、Bruce Biccard教授(南アフリカ)、Adesoji Ademuyiwa教授(ナイジェリア)、Kokila Lakhoo教授(英国オックスフォード)、Naomi Wright博士(英国オックスフォード)、Emrah Aydin博士(トルコ)、Mahmoud Elfiky教授(エジプト)、Milind Chitnis教授(南アフリカ)など、世界各国からの主要人物が含まれている[129]。 多疾患合併症、加齢関連疾患、高齢化 多疾患併存は、「世界的に増加している公衆衛生問題」であり、「高齢化だけでなく、高体重指数、都市化、低・中所得国(LMICs)におけるNCDs(2 型糖尿病など)や結核の負担の増加などの要因によって引き起こされている可能性が高い」[130][131]。 [130][131][132]世界中で、多くの人々が1つの孤立した病態で死亡するのではなく、多数の要因や病態によって死亡している。 人口の高齢化に伴い、医療システムだけでなく、現代経済やそれに付随する社会システムに大きな負担を強いる加齢関連疾患が増加している。健康寿命の延伸と アンチエイジングの研究は、高齢者の健康寿命を延ばし、加齢や、身体的・精神的な衰えなどの悪影響を遅らせようとするものである。意思決定を強化した現代 の抗老化・再生技術は、「公平な世界的ウェルビーイングの未来のために、責任を持って健康寿命のギャップを埋める」のに役立つ可能性がある[134]。加 齢は「慢性疾患、虚弱、障害の最も一般的な危険因子であり、2050年までに60歳を超える人が20億人を超えると推定されている」ため、先天的な老化プ ロセスを変化させ、それを標的とする介入策を含む、相当な(そしてよく組織化された、あるいは効率的な)努力を必要とする大きな世界的健康課題となってい る[135]。 不妊の危機 さらなる情報 男性不妊の危機 科学的レビューによると、ヒトの精子数は過去50年間で62%減少し、加速度的に減少しており、世界的に減少している[136][137]。 |
| Health interventions See also: Health human resources Global interventions for improved child health and survival include the promotion of breastfeeding, zinc supplementation, vitamin A fortification, salt iodization, hygiene interventions such as hand-washing, vaccinations, and treatments of severe acute malnutrition.[64][138][139] The Global Health Council suggests a list of 32 treatments and health interventions that could potentially save several million lives each year.[140] Many populations face an "outcome gap", which refers to the gap between members of a population who have access to medical treatment versus those who do not. Countries facing outcome gaps lack sustainable infrastructure.[141] In Guatemala, a subset of the public sector, the Programa de Accessibilidad a los Medicamentos ("Program for Access to Medicines"), had the lowest average availability (25%) compared to the private sector (35%). In the private sector, the highest- and lowest-priced medicines were 22.7 and 10.7 times more expensive than international reference prices respectively. Treatments were generally unaffordable, costing as much as 15 days wages for a course of the antibiotic ceftriaxone.[142] The public sector in Pakistan, while having access to medicines at a lower price than international reference prices, has a chronic shortage of and lack of access to basic medicines.[143] Journalist Laurie Garrett argues that the field of global health is not plagued by a lack of funds, but that more funds do not always translate into positive outcomes. The problem lies in the way these funds are allocated, as they are often disproportionately allocated to alleviating a single disease.[144] Labor shortages In its 2006 World Health Report, the WHO estimated a shortage of almost 4.3 million doctors, midwives, nurses, and support workers worldwide, especially in sub-Saharan Africa.[145] A 2022 study estimated that, "in 2019, the world had 104.0 million (95% uncertainty interval 83.5–128.0) health workers, including 12.8 million (9.7–16.6) physicians, 29.8 million (23.3–37.7) nurses and midwives, 4.6 million (3.6–6.0) dentistry personnel, and 5.2 million (4.0–6.7) pharmaceutical personnel" and found that sub-Saharan Africa, south Asia, and north Africa and the Middle East had the lowest densities of human resources for health.[146] However, even when only considering current technologies and processes (such as only little use of telehealth as of 2022), overall numbers of personnel and shortages don't consider sub-national geographic distribution of various types of health workers (or expertise). |
健康介入 こちらも参照: 保健人材 子どもの健康と生存率を向上させるための世界的な介入には、母乳育児の促進、亜鉛の補給、ビタミンAの強化、食塩のヨウ素化、手洗いなどの衛生介入、予防 接種、重度の急性栄養失調の治療などがある[64][138][139]。世界保健会議(Global Health Council)は、毎年数百万人の命を救う可能性のある32の治療と保健介入のリストを提案している[140]。 多くの集団が「アウトカムギャップ」に直面しており、これは医療を受けられる集団とそうでない集団の間のギャップを指す。グアテマラでは、公共部門の一部 であるPrograma de Accessibilidad a los Medicamentos(「医薬品アクセスプログラム」)の平均利用率は、民間部門(35%)に比べて最低(25%)であった。民間部門では、最も高価 な医薬品は国際標準価格の22.7倍、最も安価な医薬品は10.7倍であった。パキスタンの公的部門は、国際基準価格よりも安い価格で医薬品を入手できる 一方で、基本的な医薬品が慢性的に不足しており、入手できない状況にある[143]。 ジャーナリストのローリー・ギャレットは、グローバルヘルスの分野は資金不足に悩まされているのではなく、資金が増えれば必ず良い結果が得られるとは限ら ないと論じている。問題はこれらの資金の配分方法にあり、単一の疾病の軽減に偏って配分されることが多いからである[144]。 労働力不足 2006年の世界保健報告書において、WHOは、世界中で、特にサハラ以南のアフリカで、約430万人の医師、助産師、看護師、支援労働者が不足している と推定した[145]。 0万人(95%不確実性区間83.5-128.0)の保健医療従事者がおり、その内訳は、医師が1,280万人(9.7-16.6)、看護師と助産師が 2,980万人(2,330-37.7)、歯科医療従事者が460万人(3.6-6.0)、5. サハラ以南のアフリカ、南アジア、北アフリカと中東は、保健のための人的資源の密度が最も低いことがわかった[146]。しかし、現在の技術とプロセス (2022年現在、遠隔医療はほとんど利用されていないなど)だけを考慮しても、全体的な人員数と不足は、様々な種類の保健医療従事者(または専門知識) の国ごとの地理的分布を考慮していない。 |
| Global health security The COVID-19 pandemic has highlighted how global health security is reliant on all countries around the world, including low- and middle-income countries, having strong health systems and at least a minimum of health research capacities. In an article 2020 in Annals of Global Health,[147] the ESSENCE group outlined a mechanism for review of investment in health research capacity building in low- and middle-income countries. The review mechanism will give funders of research for health the information to identify the gaps in the capacity that exist in low- and middle-income countries and the opportunity to work together to address those disparities. The overall goal is increased, coordinated support of research on national health priorities as well as improved pandemic preparedness in LMICs, and, eventually, fewer countries with very limited health research capacity. |
グローバルな保健の安全保障 COVID-19のパンデミックは、世界の保健衛生の安全保障が、中低所得国を含む世界のすべての国々が、強力な保健システムと最低限の保健研究能力を有 することに依存していることを浮き彫りにした。Annals of Global Health誌に掲載された2020年の論文[147] において、ESSENCEグループは、低・中所得国における保健研究能力構築への投資を見直す仕組みについて概説した。このレビューの仕組みにより、保健 研究の資金提供者は、中低所得国に存在する能力の格差を特定するための情報と、それらの格差に対処するために協力する機会を得ることができる。全体的な目 標は、中低所得国におけるパンデミックへの備えを改善するだけでなく、国の保健上の優先事項に関する研究への支援を増やし、協調することである。 |
| Global factors impacting health Climate change This section is an excerpt from Effects of climate change on human health.[edit]  Heat stroke treatment at Baton Rouge during 2016 Louisiana floods. Climate change is making heat waves more common, potentially leading to a higher risk of heat stroke. The effects of climate change on human health are increasingly well studied and quantified.[148][149] Rising temperatures and changes in weather patterns are increasing the frequency and severity of heat waves, wildfires, droughts, floods, landslides, hurricanes, and other causes of injury and illness. Heat waves and extreme weather events have a big impact on health both directly and indirectly. Direct effects of exposure to high and extended temperatures include illness, reduced labour capacity for outdoor workers, and heat-related mortality.[150] In addition to direct impacts, climate change and extreme weather events cause changes in the biosphere. Climate-sensitive pathogens and vector-borne diseases may increase in some regions. Changes in temperature are creating conditions favorable to mosquito-borne diseases such as dengue fever, and waterborne diseases including diarrhoeal disease.[150][151] Climate change will impact where infectious diseases are able to spread in the future. Many infectious diseases will spread to new geographic areas where people have not previously been exposed or developed immunity.[152][153] Changes in climate can cause decreasing yields for some crops and regions, resulting in higher food costs, food insecurity, and undernutrition. Water insecurity is also an additional concern. Increases in poverty, displacement, migration, violent conflict, and negative effects on mental health are all occurring.[154][155][150] Climate change affects human health at all ages, from infancy through adolescence, adulthood and old age.[154][150] Factors such as age, gender and socioeconomic status influence to what extent these effects become wide-spread risks to human health.[155]: 1867 Extreme weather creates physical and economic risks for whole families, particularly those families headed by women. Temperature and heatwaves affect the earning capacity and economic stability of individuals and households. Populations over 65 years of age are particularly vulnerable to heat and other health effects of climate change.[154] Health risks are unevenly distributed across the world.[155] Disadvantaged populations are especially vulnerable to climate change effects.[150]: 15 The health effects of climate change are increasingly a matter of concern for the international public health policy community. In 2009, a publication in the general medical journal The Lancet stated that "Climate change is the biggest global health threat of the 21st century".[156] The World Health Organization reiterated this in 2015.[157] In 2019, the Australian Medical Association formally declared climate change as a health emergency.[158] Research shows that health professionals around the world agree that climate change is real, is caused by humans, and is causing increased health problems in their communities. Studies also show that taking action to address climate change improves public health. Health professionals can act by informing people about health harms and ways to address them, by lobbying leaders to take action, and by taking steps to decarbonize their own homes and workplaces.[159] Studies have found that communications on climate change that present it as a health concern rather than just an environmental matter are more likely to engage the public.[160][161] A comprehensive annually scheduled study finds climate change is "undermining every dimension of global health monitored" and reports dire conclusions from tracking of impact indicators.[162][163] The effects of climate change have also increased the risk of health conditions, such as lung disease or asthma which are caused by air pollution.[164] These medical conditions are caused due to extreme heatwaves or by "higher concentrations of ground-level ozone".[164] Antimicrobial resistance This section is an excerpt from Antimicrobial resistance.[edit]  Two petri dishes with antibiotic resistance tests Antibiotic resistance tests: Bacteria are streaked on dishes with white disks, each impregnated with a different antibiotic. Clear rings, such as those on the left, show that bacteria have not grown—indicating that these bacteria are not resistant. The bacteria on the right are fully resistant to three of seven and partially resistant to two of seven antibiotics tested.[165] Antimicrobial resistance (AMR) occurs when microbes evolve mechanisms that protect them from the effects of antimicrobials (drugs used to treat infections).[166] All classes of microbes can evolve resistance where the drugs are no longer effective. Fungi evolve antifungal resistance, viruses evolve antiviral resistance, protozoa evolve antiprotozoal resistance, and bacteria evolve antibiotic resistance. Together all of these come under the umbrella of antimicrobial resistance. Microbes resistant to multiple antimicrobials are called multidrug resistant (MDR) and are sometimes referred to as superbugs.[167] Although antimicrobial resistance is a naturally occurring process, it is often the result of improper usage of the drugs and management of the infections.[168][169] Antibiotic resistance is a major subset of AMR, that applies specifically to bacteria that become resistant to antibiotics.[166] Resistance in bacteria can arise naturally by genetic mutation, or by one species acquiring resistance from another.[170] Resistance can appear spontaneously because of random mutations, but also arises through spreading of resistant genes through horizontal gene transfer. However, extended use of antibiotics appears to encourage selection for mutations which can render antibiotics ineffective.[171] Antifungal resistance is a subset of AMR, that specifically applies to fungi that have become resistant to antifungals. Resistance to antifungals can arise naturally, for example by genetic mutation or through aneuploidy. Extended use of antifungals leads to development of antifungal resistance through various mechanisms.[172] Clinical conditions due to infections caused by microbes containing AMR cause millions of deaths each year.[173] In 2019 there were around 1.27 million deaths globally caused by bacterial AMR.[174] Infections caused by resistant microbes are more difficult to treat, requiring higher doses of antimicrobial drugs, more expensive antibiotics, or alternative medications which may prove more toxic. These approaches may also cost more.[168][169] The prevention of antibiotic misuse, which can lead to antibiotic resistance, includes taking antibiotics only when prescribed.[175][176] Narrow-spectrum antibiotics are preferred over broad-spectrum antibiotics when possible, as effectively and accurately targeting specific organisms is less likely to cause resistance, as well as side effects.[177][178][179] For people who take these medications at home, education about proper use is essential. Health care providers can minimize spread of resistant infections by use of proper sanitation and hygiene, including handwashing and disinfecting between patients, and should encourage the same of the patient, visitors, and family members.[180] Rising drug resistance is caused mainly by use of antimicrobials in humans and other animals, and spread of resistant strains between the two.[175] Growing resistance has also been linked to releasing inadequately treated effluents from the pharmaceutical industry, especially in countries where bulk drugs are manufactured.[181] Antibiotics increase selective pressure in bacterial populations, killing vulnerable bacteria; this increases the percentage of resistant bacteria which continue growing. Even at very low levels of antibiotic, resistant bacteria can have a growth advantage and grow faster than vulnerable bacteria.[182] Similarly, the use of antifungals in agriculture increases selective pressure in fungal populations which triggers the emergence of antifungal resistance.[172] As resistance to antimicrobials becomes more common there is greater need for alternative treatments. Calls for new antimicrobial therapies have been issued, but there is very little development of new drugs which would lead to an improved research process.[183] Antimicrobial resistance is increasing globally due to increased prescription and dispensing of antibiotic drugs in developing countries.[184] Estimates are that 700,000 to several million deaths result per year and continues to pose a major public health threat worldwide.[185][186][187] Each year in the United States, at least 2.8 million people become infected with bacteria that are resistant to antibiotics and at least 35,000 people die and US$55 billion is spent on increased health care costs and lost productivity.[188][189] According to World Health Organization (WHO) estimates, 350 million deaths could be caused by AMR by 2050.[190] By then, the yearly death toll will be 10 million, according to a United Nations report.[191] There are public calls for global collective action to address the threat that include proposals for international treaties on antimicrobial resistance.[192] The burden of worldwide antibiotic resistance is not completely identified, but low-and middle- income countries with weaker healthcare systems are more affected, with mortality being the highest in sub-Saharan Africa.[174][176] During the COVID-19 pandemic, priorities changed with action against antimicrobial resistance slowing due to scientists and governments focusing more on SARS-CoV-2 research.[193][194] At the same time the threat of AMR has increased during the pandemic.[195] AMR has been described as a leading global health issue. Globally, 1.27 million deaths in 2019 were attributable to AMR. That year, AMR may have contributed to 5 million deaths and one in five people who died due to AMR were children under five years old.[196] |
健康に影響を与える世界的要因 気候変動 このセクションは、気候変動が人の健康に及ぼす影響[編集]からの抜粋である。  2016年ルイジアナ洪水時のバトンルージュでの熱中症治療。気候変動は熱波をよ り一般的なものにしており、熱中症のリスクを高める可能性がある。 人間の健康に対する気候変動の影響は、ますますよく研究され定量化されてきている [148][149]。気温の上昇と気象パターンの変化によって、熱波、 山火事、干ばつ、洪水、地滑り、ハリケーン、その他の傷害や疾病の原因の頻度と深刻度が増加している。熱波や異常気象は、直接的にも間接的にも健康に大き な影響を与える。高温や長時間の気温にさらされることによる直接的影響には、疾病、屋外労働者の労働能力の低下、熱関連死亡などがある[150]。 直接的な影響に加えて、気候変動と異常気象は、生物圏に変化をもたらす。気候感受 性の病原体や媒介感染症は、地域によっては増加する可能性がある。気温の 変化は、デング熱のような蚊が媒介する伝染病や、下痢性疾患を含む水系伝染病に好都合な条件を作り出している[150][151]。多くの感染症は、人々 がこれまで曝露されたことも免疫 を獲得したこともない新たな地理的地域に広がるであろう[152][153]。 気候の変化は、作物や地域によっては収穫量の減少を引き起こし、その結果、食料コストの上昇、食料不安、栄養不良を引き起こす可能性がある。水の不安もま た、さらなる懸念事項である。貧困の増加、移転、移住、暴力的紛争、精神的健康への悪影響がすべて発生している[154][155][150]。 気候変動は、乳幼児期から青年期、成人期、老年期に至るまで、あらゆ る年齢層において人間の健康に影響を及ぼす[154][150]。年齢、性別、社会経 済的地位などの要因は、これらの影響が人間の健康に対する広範なリスクとなる程度に影響を及ぼす[155]: 1867 異常気象は、家族全体、特に女性が世帯主である家族に物理的・経済的リスクをもたらす。気温と熱波は、個人と世帯の稼得能力と経済的安定性に影響を及ぼ す。65歳以上の人口は、暑さ及び気候変動によるその他の健康影響に対して特に脆弱である[154]。 健康リスクは、世界全体に偏在している[155]: 15 気候変動の健康への影響は、国際的な公衆衛生政 策コミュニティにとって、ますます懸念事項となってい る。2009年、総合医学雑誌『ランセット』に掲載された論文は、「気候変動は21世紀最大の世界的な健康上の脅威である」と述べている[156]。 世界保健機関(WHO)は、2015年にこのことを繰り返し述べている[157]。 2019年、オーストラリア医師会は、気候変動を健康上の緊急事態として正式に宣言した[158]。 調査によれば、世界中の医療専門家は、気候変動が現実であり、人間によって引き起 こされ、地域社会で健康問題の増加を引き起こしていることに同意してい る。また、気候変動に対処するための行動を起こすことで、公衆衛生が改善されることも研究で示されている。保健医療専門家は、人々に健康被害とそれに対処 する方法について知らせたり、指導者に行動を起こすよう働きかけたり、自らの家庭や職場を脱炭素化するための措置を講じたりすることで、行動することがで きる[159]。 研究によると、気候変動に関するコミュニケーションは、単なる環境問題ではなく、 健康上の懸念として提示する方が、一般市民の関心を引きやすいことがわかっている[160][161]。 毎年予定されている包括的な調査では、気候変動が「監視され ている地球規模の健康のあらゆる側面を蝕んでいる」ことを発見 し、影響指標の追跡調査から悲惨な結論を報告している[162][163]。 気候変動の影響はまた、大気汚染によって引き起こされる肺 疾患や喘息などの健康状態のリスクを高めている[164]。 これらの病状は、極端な熱波や「より高濃度の地上レベルオゾン」 によって引き起こされる[164]。 抗菌剤耐性 このセクションは抗菌薬耐性[編集]からの抜粋である。  抗生物質耐性試験を行った2つのシャーレ 抗生物質耐性試験: 細菌は、それぞれ異なる抗生物質を含浸させた白い円盤のついた皿の上でストリークされる。左のような透明なリングは、細菌が増殖していないことを示し、こ れらの細菌が耐性でないことを示す。右の細菌は、試験した7種類の抗生物質のうち3種類に完全耐性、2種類に部分耐性を示す[165]。 抗菌薬耐性(AMR)は、微生物が抗菌薬(感染症の治療に使用される薬剤)の効果から身を守るメカニズムを進化させることで生じる[166]。真菌は抗真 菌剤耐性を、ウイルスは抗ウイルス剤耐性を、原虫は抗原虫剤耐性を、そして細菌は抗生物質耐性を進化させる。これらすべてを合わせて抗菌薬耐性と呼ぶ。複 数の抗菌薬に耐性を持つ微生物は多剤耐性(MDR)と呼ばれ、スーパーバグと呼ばれることもある[167]。抗菌薬耐性は自然に生じるプロセスであるが、 多くの場合、薬剤の不適切な使用や感染症の管理の結果である[168][169]。 抗生物質耐性はAMRの主要なサブセットであり、特に抗生物質に耐性を持つようになった細菌に適用される[166]。細菌における耐性は、遺伝子の突然変 異によって自然に生じることもあれば、ある種が他の種から耐性を獲得することによって生じることもある[170]。しかし、抗生物質の長期間の使用は、抗 生物質が効かなくなるような変異の淘汰を促すようである[171]。抗真菌薬に対する耐性は、例えば遺伝子の突然変異や異数性によって自然に生じることが ある。抗真菌薬の長期にわたる使用は、様々なメカニズムによって抗真菌薬耐性を発達させる。 AMRを含む微生物によって引き起こされる感染症による臨床症状は、毎年数百万人の死亡を引き起こしている[173]。 2019年には、細菌性AMRによって引き起こされた死亡者数は世界全体で約127万人であった[174]。耐性微生物によって引き起こされる感染症は治 療がより困難であり、より高用量の抗菌薬、より高価な抗生物質、またはより毒性が強いと判明する可能性のある代替薬が必要となる。また、これらのアプロー チにはより多くの費用がかかることもある[168][169]。 抗生物質耐性の原因となる抗生物質の誤用を防ぐには、処方された場合にのみ抗生物質を服用することが重要である[175][176]。可能であれば、広域 スペクトル抗生物質よりも狭スペクトル抗生物質の方が、特定の生物を効果的かつ正確に標的とするため、耐性や副作用を引き起こす可能性が低く、好ましい [177][178][179]。医療従事者は、患者間の手洗いや消毒を含む適切な衛生管理を行うことで耐性感染の拡大を最小限に抑えることができ、患 者、面会者、家族にも同様の注意を促すべきである[180]。 薬剤耐性の増加は、主にヒトやその他の動物における抗菌薬の使用、および両者間での耐性株の拡散が原因である[175]。耐性菌の増加はまた、特に大量の 薬剤が製造されている国において、製薬産業から不適切に処理された排水が放出されることとも関連している[181]。同様に、農業における抗真菌剤の使用 は、真菌集団における選択圧を高め、抗真菌剤耐性の出現の引き金となる。新しい抗菌薬療法の必要性が叫ばれているが、研究プロセスの改善につながるような 新薬の開発はほとんど行われていない[183]。 抗菌薬耐性は、発展途上国における抗生物質の処方と調剤の増加により、世界的に増加している[184]。推定では、年間70万から数百万人が死亡してお り、世界的に公衆衛生上の大きな脅威をもたらし続けている[185][186][187]。 世界保健機関(WHO)の推計によると、2050年までにAMRによって3億5,000万人が死亡する可能性がある[190]。 国連の報告書によると、その頃には年間死亡者数は1,000万人になるとされている[191]。 世界的な抗生物質耐性の負担は完全には特定されていないが、医療制度が脆弱な低・中所得国ほど影響を受けやすく、死亡率はサハラ以南のアフリカで最も高い [174][176]。 [174][176]COVID-19のパンデミックの間、科学者や政府がSARS-CoV-2の研究に重点を置いたため、抗菌薬耐性に対する対策が鈍化 し、優先順位が変化した[193][194]。 AMRは世界的な健康問題の最たるものとされている。世界的には、2019年の127万人の死亡がAMRに起因するものであった。その年、AMRは500 万人の死亡に寄与した可能性があり、AMRが原因で死亡した5人に1人は5歳未満の子どもであった[196]。 |
| Organization Governmental or inter-governmental organizations focused on global health include: The United Nations World Health Organization International Agency for Research on Cancer (IARC) WHO Centre for Health Development (WKC) United Nations Children's Fund (UNICEF) World Food Programme (WFP) Pan American Health Organization (PAHO) International Committee of the Red Cross Centers for Disease Control and Prevention (CDC) The Global Fund to Fight AIDS, Tuberculosis and Malaria Non-governmental organizations focused on global health include: Médecins Sans Frontières (Doctors Without Borders, MSF) Bill & Melinda Gates Foundation Governments and analysis A study of select global health related organizations and initiatives suggests that major trends in global health governance appear to be "towards more discretionary funding and away from core or longer-term funding; towards defined multi-stakeholder governance and away from traditional government-centred representation and decision-making; and towards narrower mandates or problem-focused vertical initiatives and away from broader systemic goals".[197] There is a growing willingness to use militaries in state-led support of global health efforts which have capabilities ranging from "research, surveillance, and medical expertise to rapidly deployable, large-scale assets for logistics, transportation, and security".[198] Global Health Security Agenda The Global Health Security Agenda (GHSA) is "a multilateral, multi-sector effort that includes 60 participating countries and numerous private and public international organizations focused on building up worldwide health security capabilities toward meeting such threats" as the spread of infectious disease. On March 26–28, 2018, the GHSA held a high-level meeting in Tbilisi, Georgia, on biosurveillance of infectious disease threats, "which include such modern-day examples as HIV/AIDS, severe acute respiratory syndrome (SARS), H1N1 influenza, multi-drug resistant tuberculosis — any emerging or reemerging disease that threatens human health and global economic stability".[199] This event brought together GHSA partner countries, contributing countries of Real-Time Surveillance Action Package, and international partner organizations supporting the strengthening of capacities to detect infectious disease threats within the Real-Time Surveillance Action Package and other cross-cutting packages.[200] GHSA works through four main mechanisms of member action, action packages, task forces and international cooperation. In 2015, the Steering Group of the GHSA agreed upon the implementation of their commitments through 11 Action Packages. Action Packages are a commitment by member countries and their partners to work collaboratively towards development and implementation of International Health Regulations (IHR).[201] Action packages are based on GHSA's aim to strengthen national and international capacity to prevent, detect, and respond to infectious disease threats. Each action package consists of five-year targets, measures of progress, desired impacts, country commitments, and list of baseline assessments.[202] The Joint External Evaluation process, derived as part of the IHR Monitoring and Evaluation Framework is an assessment of a country's capacity for responding to public health threats.[201] So far, G7 partners and EU have made a collective commitment to assist 76 countries whereas the US committed to helping 32 countries to achieve GHSA targets for IHR implementation. In September 2014, a pilot tool was developed to measure progress of the Action Packages and applied in countries (Georgia, Peru, Uganda, Portugal, the United Kingdom, and Ukraine) that volunteered to participate in an external assessment.[203] |
組織 グローバルヘルスに焦点を当てた政府機関や政府間組織には、以下のようなものがある: 国連 世界保健機関 国際がん研究機関(IARC) WHO健康開発センター(WKC) 国連児童基金(ユニセフ) 世界食糧計画(WFP) 汎米保健機構(PAHO) 赤十字国際委員会 疾病対策予防センター(CDC) 世界エイズ・結核・マラリア対策基金(The Global Fund to Fight AIDS, Tuberculosis and Malaria グローバル・ヘルスに重点を置く非政府組織には以下のようなものがある: 国境なき医師団(Médecins Sans Frontières、MSF) ビル&メリンダ・ゲイツ財団 政府と分析 グローバル・ヘルスに関連する組織やイニシアチブを抜粋して調査した結果、グローバル・ヘルス・ガバナンスの主要な傾向は、「より自由裁量的な資金調達へ と向かい、中核的な資金調達や長期的な資金調達から遠ざかっている」、「明確なマルチステークホルダー・ガバナンスへと向かい、従来の政府中心の代表や意 思決定から遠ざかっている」、「より狭いマンデートや問題に焦点を当てた垂直的なイニシアチブへと向かい、より広範なシステム的目標から遠ざかっている」 ようであることが示唆された [197] 。 [研究、監視、医療の専門知識から、兵站、輸送、安全保障のための迅速な展開が可能で大規模な資産まで」幅広い能力を有する軍隊を、国家主導でグローバ ル・ヘルスの取り組みを支援するために活用する意欲が高まっている[197]。 世界保健安全保障アジェンダ グローバル・ヘルス・セキュリティ・アジェンダ(GHSA)は、感染症の蔓延などの「脅威に対応するための世界的なヘルスセキュリティ能力の構築に焦点を 当てた、60の参加国と多数の民間・公的国際機関を含む多国間・多部門の取り組み」である。2018年3月26日から28日にかけて、GHSAはグルジア のトビリシで、「HIV/AIDS、重症急性呼吸器症候群(SARS)、H1N1インフルエンザ、多剤耐性結核などの現代の例、すなわち人間の健康と世界 経済の安定を脅かすあらゆる新興または再興の疾病を含む」感染症の脅威のバイオサーベイランスに関するハイレベル会合を開催した。 [このイベントには、GHSAのパートナー国、リアルタイム・サーベイランス・アクション・パッケージの貢献国、およびリアルタイム・サーベイランス・ア クション・パッケージやその他の分野横断的パッケージの中で感染症の脅威を検知する能力の強化を支援する国際的なパートナー組織が集まった[200]。 GHSAは、メンバーの行動、アクションパッケージ、タスクフォース、国際協力の4つの主要なメカニズムを通じて活動している。2015年、GHSAの運 営グループは、11のアクションパッケージを通じて公約の実施に合意した。アクションパッケージは、加盟国とそのパートナーが国際保健規則(IHR)の策 定と実施に向けて協力することを約束するものである[201]。アクションパッケージは、感染症の脅威を予防、探知、対応するための国内および国際的な能 力を強化するというGHSAの目的に基づいている。各アクション・パッケージは、5年間の目標、進捗の尺度、望ましい影響、各国のコミットメント、および ベースライン評価のリストで構成されている[202]。IHRモニタリング・評価フレームワークの一部として導き出された共同外部評価プロセスは、公衆衛 生の脅威に対応するための国の能力の評価である[201]。これまでのところ、G7パートナーとEUは、76カ国を支援するための集団的コミットメントを 行ったのに対し、米国は、IHR実施のためのGHSA目標を達成するために32カ国を支援することをコミットした。2014年9月には、アクション・パッ ケージの進捗状況を測定するための試験的ツールが開発され、外部評価への参加を志願した国々(グルジア、ペルー、ウガンダ、ポルトガル、英国、ウクライ ナ)で適用された[203]。 |
| Priority-setting in global health Health system Health economics Planetary health Public health Social determinants of health Universal health care Migrant health Child health and nutrition in Africa Global Strategy for Women's and Children's Health CAB Direct – Global Health database Global neurosurgery |
グローバルヘルスにおける優先順位設定 医療システム(→ヘルス・ケア・システム) 医療経済学 プラネタリーヘルス 公衆衛生 健康の社会的決定要因 ユニバーサル・ヘルスケア 移住者/移住者の健康 アフリカにおける子どもの健康と栄養 女性と子どもの健康のための世界戦略 CAB Direct - グローバルヘルスデータベース 世界の神経外科 |
| https://en.wikipedia.org/wiki/Global_health |
☆CAB Direct - Global Health database - Commonwealth Agricultural Bureaux or CAB
| Global Health is a
bibliographic database which focuses on research literature in public
health and medical health science sectors (including practice).
Information (see infobox above) in indexed in more than 7000 academic
journals, and indexed from other sources such as reports, books and
conferences. Global Health contains over 4 million scientific records
from 1973 to the present, with an addition of 90,000 indexed and
abstracted records per year. Sources are abstracted from publications
in 158 countries written in 50 languages. Any relevant
non-English-language papers are translated into English. Proceedings,
patents, thesis papers, electronic publications and relevant but
difficult-to-find literature sources are also part of this
database.[9][10][11] ---CAB Direct - Global Health database |
グローバルヘルスは、公衆衛生および医療健康科学分野(実践を含む)の
研究文献に特化した書誌データベースである。7000誌以上の学術雑誌に掲載された情報(上記インフォボックス参照)が索引化され、報告書、書籍、会議録
などの他の情報源からも索引化されている。グローバル健康は1973年から現在までに400万件以上の科学記録を収録し、年間9万件の索引付き要約記録が
追加される。情報源は158カ国で50言語で書かれた出版物から要約される。関連する非英語論文は全て英語に翻訳される。会議録、特許、学位論文、電子出
版物、関連性はあるが入手困難な文献情報源も本データベースに含まれる。[9][10][11] |
| Global Health Archive Global Health Archive is a searchable database produced by CABI. It is created from 800,000 records, from six printed abstract journals, which are collected published scientific research from 1910 to 1972, digitized to form the archive. Global Health Archive is also indexed in other databases, which also serve as access points. These other databases are CAB Direct, Web of Knowledge, EBSCOhost, OvidSP, and Dialog.[12] When combined with the Global Health database indexing coverage can be from 1910 to present day. Hence, coverage is made up of past epidemics, from rates and patterns of disease transmission, duration of pandemics, timing of epidemiological peaks, geographic distribution of diseases, and government preparedness and quarantine provisions. The following can also be taken into account: effects on different age and social groups, severity in developing vs. developed countries, symptoms, causes of mortality - such as secondary problems like pneumonia - and mortality rates.[12][13] |
グローバル健康アーカイブ グローバル健康アーカイブはCABIが提供する検索可能なデータベースである。1910年から1972年までに発表された科学研究を収集した6つの印刷版 抄録誌から80万件の記録をデジタル化し、アーカイブを形成している。グローバルヘルスアーカイブは他のデータベースにも索引化されており、これらもアク セスポイントとして機能する。該当するデータベースはCABダイレクト、Web of Knowledge、EBSCOhost、OvidSP、ダイアログである。[12] グローバルヘルスデータベースと組み合わせることで、索引化対象範囲は1910年から現在までをカバーする。したがって、カバー範囲は過去の流行病から構 成される。具体的には、疾病伝播の率とパターン、パンデミックの持続期間、疫学的ピークの発生時期、疾病の地理的分布、政府の備えと検疫措置などである。 以下も考慮に入れることができる:異なる年齢層や社会集団への影響、発展途上国と先進国における重症度の差異、症状、肺炎などの二次的問題を含む死亡原 因、死亡率などである。[12][13] |
| Journal and topic coverage Records for this database are derived from the following journals throughout certain years:[12][13] Tropical Diseases Bulletin (1912–83), Abstracts on Hygiene and Communicable Diseases (1926–83), Review of Veterinary and Medical Entomology (1913–72), Review of Veterinary and Medical Mycology (1943–72) Nutrition Abstracts and Reviews (1931–72), and Helminthological Abstracts (1932–72). Subject coverage includes Public health, Tropical and Communicable diseases, Nutrition, Parasitology, Entomology, and Mycology. |
収録誌と主題範囲 本データベースの記録は、特定の期間において以下の雑誌から抽出されている:[12][13] 熱帯病速報(1912–83年)、 衛生学・伝染病抄録(1926–83年)、 獣医・医学昆虫学レビュー(1913–72年)、 獣医学・医学真菌学レビュー(1943–72年) 栄養学抄録とレビュー(1931–72年)、寄生虫学抄録(1932–72年)。 主題範囲には公衆衛生、熱帯・伝染病、栄養学、寄生虫学、昆虫学、真菌学が含まれる。 |
| Tropical Diseases Bulletin Tropical Diseases Bulletin is a bibliographic and abstracts database which focuses on research published regarding infectious diseases and public health in developing countries and the tropics and subtropics. This includes research areas from epidemiology to diagnosis, therapy to disease prevention, tropical medicine, and related aspects of travel medicine. Published research coverage on patients and populations encompasses the health of marginalized populations: immigrants, refugees, and indigenous peoples.[14] Back-file coverage is from 1990 to present day, with an accessible base of 195,000 abstracts and the addition of 11,000 records per year. As a monthly journal Tropical Diseases Bulletin is also available in print. This print journal has author, subject and serials cited indexes. Coverage of the print back-file is to 1912. A searchable, electronic database version of this journal is part of the Global Health Archive (see above).[14] |
熱帯病紀要 熱帯病紀要は、発展途上国および熱帯・亜熱帯地域における感染症と公衆衛生に関する研究発表に特化した書誌・抄録データベースである。疫学から診断、治療 から疾病予防、熱帯医学、旅行医学の関連分野までを網羅する。患者および集団に関する研究対象には、移民、難民、先住民といった社会的弱者層の健康問題も 含まれる。[14] バックファイルは1990年から現在までをカバーし、195,000件の抄録が利用可能で、年間11,000件の記録が追加される。月刊誌である熱帯病速 報は印刷版でも入手可能だ。この印刷版には著者索引、主題索引、引用文献索引が付いている。印刷版バックファイルの収録範囲は1912年まで遡る。本誌の 検索可能な電子データベース版はグローバル・ヘルス・アーカイブ(前述)の一部を構成している。[14] |
| https://en.wikipedia.org/wiki/CAB_Direct#Global_Health_database |
|
| References 9. "Global Health overview". CABI. July 2010. Retrieved 2010-07-18. 10. "Global Health (Web of Knowledge)" (PDF). Thomson Reuters. July 2010. Archived from the original (Free PDF download) on 2010-02-12. Retrieved 2010-07-18. 11. "Global Health (Ovid)". Ovid Technologies Inc. July 2010. Archived from the original on 2010-03-09. Retrieved 2010-07-18. 12. "Global Health Archive". CABI. March 2010. Archived from the original on 2010-07-07. Retrieved 2010-07-18. 13. "Global Health Archive (Ovid)". Ovid Technologies Inc. July 2010. Archived from the original on 2010-12-04. Retrieved 2010-07-18. 14. "Tropical Diseases Bulletin". CABI. 2010. Archived from the original on 2010-07-07. Retrieved 2010-07-18. |
参考文献 9. 「グローバル健康概要」. CABI. 2010年7月. 2010年7月18日閲覧. 10. 「グローバル健康(Web of Knowledge)」 (PDF). トムソン・ロイター. 2010年7月. オリジナル (無料PDFダウンロード) から2010年2月12日にアーカイブ. 2010年7月18日閲覧。 11. 「グローバル健康(Ovid)」. Ovid Technologies Inc. 2010年7月. 2010年3月9日にオリジナルからアーカイブ. 2010年7月18日閲覧. 12. 「グローバル健康アーカイブ」。CABI。2010年3月。2010年7月7日にオリジナルからアーカイブ。2010年7月18日に取得。 13. 「グローバル健康アーカイブ(Ovid)」。Ovid Technologies Inc.。2010年7月。2010年12月4日にオリジナルからアーカイブ。2010年7月18日に閲覧。 14. 「熱帯病紀要」. CABI. 2010年. 2010年7月7日にオリジナルからアーカイブ. 2010年7月18日に閲覧. |
☆ヘルスケアシステムの支払い[=財源]分類
リ ンク
文 献
そ の他の情報
Copyleft, CC, Mitzub'ixi Quq Chi'j, 1996-2099
