
プライマリー・ヘルス・ケア
Primary health care

Medical
consultations for pregnant women and mothers of young
children in Cameroon
プライマリーヘルスケア(PHC)とは、科学的に正しく、社会的に受け入れられる方法と技術 に基づいた「必要不可欠なヘルスケア」である。これによって、 地域社会のすべての個人と家族が、普遍的なヘルスケアにアクセスできるようになる。PHCの取り組みでは、実施や意思決定に地域社会の人々が全面的に参加 することができる。 サービスは、自立と自己決定の精神に基づき、地域社会や国が発展のあらゆる段階で負担できる費用で提供される。言い換えれば、PHCは、健康の公平 性を生み出す社会政策に焦点を当てた、従来の医療制度を超えた健康へのアプローチである。 PHCには、保健サービスへのアクセス、環境、ライフスタイルなど、健康に関与するすべての分野が含まれる[5]。したがって、プライマリ・ ヘルスケアと公衆衛生対策を合わせて、ユニバーサル・ヘルス・システム(Universal health care)の礎石と考えることができる[6]。これらの定義に基づけば、PHCは病気や障害と 診断された個人を助けるだけでなく、個人を全体として理解することで、そのような問題の予防に積極的に貢献することができる。
☆プライマリー・ヘルス・ケア(PHC)
| Primary
health care
(PHC) Primary health care (PHC) is "essential health care" that is based on scientifically sound and socially acceptable methods and technology. This makes universal health care accessible to all individuals and families in a community. PHC initiatives allow for the full participation of community members in implementation and decision making.[1] Services are provided at a cost that the community and the country can afford at every stage of their development in the spirit of self-reliance and self-determination.[2] In other words, PHC is an approach to health beyond the traditional health care system that focuses on health equity-producing social policy.[3][4] PHC includes all areas that play a role in health, such as access to health services, environment and lifestyle.[5] Thus, primary healthcare and public health measures, taken together, may be considered as the cornerstones of universal health systems.[6] The World Health Organization, or WHO, elaborates on the goals of PHC as defined by three major categories, "empowering people and communities, multisectoral policy and action; and primary care and essential public health functions as the core of integrated health services[1]." Based on these definitions, PHC cannot only help an individual after being diagnosed with a disease or disorder, but can actively contribute to preventing such issues by understanding the individual as a whole. This ideal model of healthcare was adopted in the declaration of the International Conference on Primary Health Care held in Alma Ata, Kazakhstan in 1978 (known as the "Alma Ata Declaration"), and became a core concept of the World Health Organization's goal of Health for all.[7] The Alma-Ata Conference mobilized a "Primary Health Care movement" of professionals and institutions, governments and civil society organizations, researchers and grassroots organizations that undertook to tackle the "politically, socially and economically unacceptable" health inequalities in all countries. There were many factors that inspired PHC; a prominent example is the Barefoot Doctors of China.[5][8][9] |
プライマリーヘルスケア(PHC) プライマリーヘルスケア(PHC)とは、科学的に正しく、社会的に受け 入れられる方法と技術に基づいた「必要不可欠なヘルスケア」である。これによって、地域社会のすべての個人と家族が、普遍的なヘルスケアにアクセスできる ようになる。PHCの取り組みでは、実施や意思決定に地域社会の人々が全面的に参加することができる[1]。 サービスは、自立と自己決定の精神に基づき、地域社会や国が発展のあらゆる段階で負担できる費用で提供される[2]。言い換えれば、PHCは、健康の公平 性を生み出す社会政策に焦点を当てた、従来の医療制度を超えた健康へのアプローチである。 [3][4]PHCには、保健サービスへのアクセス、環境、ライフスタイルなど、健康に関与するすべての分野が含まれる[5]。したがって、プライマリ・ ヘルスケアと公衆衛生対策を合わせて、ユニバーサル・ヘルス・システムの礎石と考えることができる[6]。これらの定義に基づけば、PHCは病気や障害と 診断された個人を助けるだけでなく、個人を全体として理解することで、そのような問題の予防に積極的に貢献することができる。 このヘルスケアの理想的なモデルは、1978年にカザフスタンのアルマ・アタで開催された「プライマリ・ヘルスケア国際会議」の宣言(「アルマ・アタ宣 言」として知られる)で採用され、世界保健機関(WHO)が目指す「万人のための保健」の中核概念となった[7]。アルマ・アタ会議は、すべての 国におけ る「政治的、社会的、経済的に容認できない」健康格差に取り組むために、専門家や機関、政府、市民社会組織、研究者、草の根組織からなる「プライマリ・ヘ ルスケア運動」を動員した。PHCを触発した要因は数多くあるが、その顕著な例が中国の「裸足の医者」である[5][8][9]。 |
Goals and principles A primary health care worker in Saudi Arabia, 2008 The ultimate goal of primary healthcare is the attainment of better health services for all. It is for this reason that the World Health Organization (WHO), has identified five key elements to achieving this goal:[10] reducing exclusion and social disparities in health (universal coverage reforms); organizing health services around people's needs and expectations (service delivery reforms); integrating health into all sectors (public policy reforms); pursuing collaborative models of policy dialogue (leadership reforms); and increasing stakeholder participation. Behind these elements lies a series of basic principles identified in the Alma Ata Declaration that should be formulated in national policies in order to launch and sustain PHC as part of a comprehensive health system and in coordination with other sectors:[2] Equitable distribution of health care – according to this principle, primary care and other services to meet the main health problems in a community must be provided equally to all individuals irrespective of their gender, age, caste, color, urban/rural location and social class. Community participation – in order to make the fullest use of local, national and other available resources. Community participation was considered sustainable due to its grass roots nature and emphasis on self-sufficiency, as opposed to targeted (or vertical) approaches dependent on international development assistance.[5] Health human resources development – comprehensive healthcare relies on an adequate number and distribution of trained physicians, nurses, allied health professions, community health workers and others working as a health team and supported at the local and referral levels. Use of appropriate technology – medical technology should be provided that is accessible, affordable, feasible and culturally acceptable to the community. Examples of appropriate technology include refrigerators for cold vaccine storage. Less appropriate examples of medical technology could include, in many settings, body scanners or heart-lung machines, which benefit only a small minority concentrated in urban areas. They are generally not accessible to the poor, but draw a large share of resources.[5] Multi-sectional approach – recognition that health cannot be improved by intervention within just the formal health sector; other sectors are equally important in promoting the health and self-reliance of communities. These sectors include, at least: agriculture (e.g. food security); education; communication (e.g. concerning prevailing health problems and the methods of preventing and controlling them); housing; public works (e.g. ensuring an adequate supply of safe water and basic sanitation); rural development; industry; community organizations (including Panchayats or local governments, voluntary organizations, etc.). In sum, PHC recognizes that healthcare is not a short-lived intervention, but an ongoing process of improving people's lives and alleviating the underlying socioeconomic conditions that contribute to poor health. The principles link health, development, and advocating political interventions rather than passive acceptance of economic conditions.[5] |
目標と原則 2008年、サウジアラビアのプライマリ・ヘルスケア従事者 プライマリ・ヘルスケアの究極の目標は、すべての人々により良い医療サービスを提供することである。このため、世界保健機関(WHO)は、この目標を達成 するための5つの重要な要素を挙げている[10]。 健康における排除と社会的格差を減らす(ユニバーサル・カバレッジ改革); 人々のニーズと期待を中心に保健サービスを組織化する(サービス提供改革); 保健をあらゆる分野に統合する(公共政策改革); 政策対話の協調モデルを追求する(リーダーシップ改革)。 利害関係者の参加の促進 これらの要素の背後には、アルマ・アタ宣言で明らかにされた一連の基本原則があり、PHCを包括的な保健システムの一部として、また他のセクターと協調し ながら立ち上げ、持続させるために、国家政策として策定されるべきである[2]。 ヘルスケアの衡平な配分-この原則によれば、プライマリー・ケアや、地域社会の主な健康問題に対応するその他のサービスは、性別、年齢、カースト、肌の 色、都市と農村の違い、社会階級に関係なく、すべての人に平等に提供されなければならない。 地域社会の参加 - 地域、国、その他の利用可能な資源を最大限に活用するため。地域社会への参加は、国際的な開発援助に依存した的を絞った(あるいは垂直的な)アプローチと は対照的に、草の根的な性質と自給自足を重視することから、持続可能であると考えられていた[5]。 保健医療人材の育成 - 包括的な保健医療は、訓練を受けた医師、看護師、保健医療専門職、コミュニティ・ヘルス・ワーカー、その他が適切な数と配分を受け、保健チームとして活動 し、地域レベルや紹介レベルで支援されることに依存する。 適切な技術の使用-医療技術は、アクセスしやすく、手ごろな価格で、実現可能で、地域社会に文化的に受け入れられるものを提供すべきである。適切な技術の 例としては、冷たいワクチンを保管するための冷蔵庫などがある。適切でない医療技術の例としては、多くの場 合、ボディスキャナーや人工心肺装置などが考えられるが、 これらは都市部に集中する少数派にしか恩恵がない。これらは一般に、貧しい人々には利用できないが、多くの資源を引き出 している[5]。 多部門アプローチ - 公式の保健分野だけの介入では健康は改善され ないという認識である。これらのセクターには、少なくとも、農業(食料安全保障など)、教育、コミュニケーション(一般的な健康問題やその予防・管理方法 など)、住宅、公共事業(安全な水の十分な供給や基本的な衛生設備の確保など)、農村開発、産業、コミュニティ組織(パンチャーヤットや地方自治体、ボラ ンティア組織など)が含まれる。 まとめると、PHCは、ヘルスケアは短期的な介入ではなく、人々の生活を改善し、不健康の原因となる社会経済的状況を緩和する継続的なプロセスであること を認識している。この原則は、健康と開発とを結びつけ、経済状況を受動的に受け入れるのではなく、政治的介入を提唱するものである[5]。 |
Approaches The hospital ship USNS Mercy (T-AH-19) in Manado, Indonesia, during Pacific Partnership 2012. The primary health care approach has seen significant gains in health where applied even when adverse economic and political conditions prevail.[11] The Alma-Ata declaration proposed PHC (Primary Health Care) goals but faced global criticism for being vague, costly, and unattainable. This led to diverse PHC approaches, including SPHC (Selective Primary Health Care), accommodating resource disparities and local health priorities Selective Primary Health Care After the year 1978 Alma Ata Conference, the Rockefeller Foundation held a conference in 1979 at its Bellagio conference center in Italy to address several concerns. Here, the idea of Selective Primary Health Care was introduced as a strategy to complement comprehensive PHC. It was based on a paper by Julia Walsh and Kenneth S. Warren entitled "Selective Primary Health Care, an Interim Strategy for Disease Control in Developing Countries".[12] This new framework advocated a more economically feasible approach to PHC by only targeting specific areas of health and choosing the most effective treatment plan in terms of cost and effectiveness. One of the foremost examples of SPHC is "GOBI" (growth monitoring, oral rehydration, breastfeeding, and immunization),[5] focusing on combating the main diseases in developing nations. GOBI and GOBI-FFF GOBI is a strategy of World Health Organization consisting of (and an acronym for) four low-cost, high impact, knowledge mediated measures introduced as key to halving child mortality by James P. Grant at UNICEF in 1983. The measures are: Growth monitoring: the monitoring of how much infants grow within a period, with the goal to understand needs for better early nutrition.[5] Oral rehydration therapy: to combat dehydration associated with diarrhea. Breastfeeding Immunization Three additional measures were introduced to the strategy later (though food supplementation had been used by UNICEF since its inception in 1946), leading to the acronym GOBI-FFF. Family planning (birth spacing) Female education Food supplementation: for example, iron and folic acid fortification/supplementation to prevent deficiencies in pregnant women. These strategies focus on severe population health problems in certain developing countries, where a few diseases are responsible for high rates of infant and child mortality. Health care planning is used to see which diseases require most attention and, subsequently, which intervention can be most effectively applied as part of primary care in a least-cost method. The targets and effects of selective PHC are specific and measurable.[vague] The approach aims to prevent most health and nutrition problems before they begin:[13][14] PHC and population aging Given global demographic trends, with the numbers of people age 60 and over expected to double by 2025, PHC approaches have taken into account the need for countries to address the consequences of population ageing. In particular, in the future the majority of older people will be living in developing countries that are often the least prepared to confront the challenges of rapidly ageing societies, including high risk of having at least one chronic non-communicable disease, such as diabetes and osteoporosis[15] and conditions like hearing loss.[16]According to WHO, dealing with this increasing burden requires health promotion and disease prevention intervention at the community level as well as disease management strategies within health care systems. PHC and mental health Some jurisdictions apply PHC principles in planning and managing their healthcare services for the detection, diagnosis and treatment of common mental health conditions at local clinics, and organizing the referral of more complicated mental health problems to more appropriate levels of mental health care.[17] The Ministerial Conference, which took place in Alma Ata, made the decision that measures should be taken to support mental health in regard to primary health care. However, there was no such documentation of this event in the Alma Ata Declaration. These discrepancies caused an inability for proper funding and although was worthy of being a part of the declaration, changing it would call for another conference. Individuals with severe mental health disorders are found to live much shorter lives than those without, anywhere from ten to twenty-five-year reduction in life expectancy when compared to those without.[18] Cardiovascular diseases in particular are one of the leading causes of death with individuals already suffering from severe mental health disorders. General health services such as PHC is one approach to integrating an improved access to such health services that could help treat already existing mental health disorders as well as prevent other disorders that could arise simultaneously as the pre-existing condition. PHC and hearing health Considering that 360 million people across the world live with disabling hearing loss, including 32 million children and nearly 180 million older adults, and that chronic ear diseases, such as chronic suppurative otitis media, can lead to hearing loss and may cause life-threatening complications, the seventieth World Health Assembly on May 31 2017 signed the resolution WHA70.13 (Agenda item 15.8) urging member states to integrate strategies for ear and hearing care within the framework of their primary health care systems, under the umbrella of universal health coverage.[1] A World Report on Hearing (WRH) was published in response to the resolution (WHA70.13), to provide guidance for Member States to integrate ear and hearing care into their national health plans.[19] |
アプローチ パシフィック・パートナーシップ2012の期間中、インドネシアのマナドに停泊中の病院船USNSマーシー(T-AH-19)。 プライマリ・ヘルスケア・アプローチは、経済的・政治的に不利な状況が続いている場合でも、適用されれば保健において大きな成果を上げてきた[11]。ア ルマ・アタ宣言は、PHC(プライマリ・ヘルスケア)の目標を提案したが、漠然としており、コストがかかり、達成不可能であるという世界的な批判に直面し た。このため、資源格差や地域の保健上の優先事項に対応するSPHC(選択的プライマリ・ヘルスケア)など、多様なPHCアプローチが生まれた。 選択的プライマリー・ヘルスケア 1978年のアルマ・アタ会議の後、ロックフェラー財団は1979年にイタリアのベラージオ会議センターで会議を開き、いくつかの懸念に対処した。ここ で、包括的PHCを補完する戦略として、選択的プライマリ・ヘルスケア(Selective Primary Health Care)という考え方が紹介された。これは、ジュリア・ウォルシュとケネス・S・ウォーレンによる論文「選択的プライマリ・ヘルスケア、発展途上国にお ける疾病コントロールのための暫定的戦略」[12]に基づくものであった。この新しい枠組みは、特定の健康分野のみを対象とし、費用と効果の観点から最も 効果的な治療計画を選択することで、より経済的に実現可能なPHCへのアプローチを提唱するものであった。SPHCの最も代表的な例のひとつが 「GOBI」(発育モニタリング、経口補水、母乳育児、予防接種)であり[5]、開発途上国における主要な疾病との闘いに焦点を当てている。 GOBIとGOBI-FFF GOBIは、世界保健機関の戦略であり、1983年にユニセフのジェームス・P・グラントが子どもの死亡率を半減させる鍵として紹介した、低コストでイン パクトが高く、知識を媒介とする4つの対策からなる(その頭文字をとったものである)。その対策とは 成長モニタリング:乳幼児が一定期間内にどれだけ成長したかをモニタリングし、早期栄養改善の必要性を把握することを目的とする[5]。 経口補水療法:下痢に伴う脱水と闘う。 母乳育児 予防接種 この戦略には、後に3つの追加措置が導入され(ただし、ユニセフでは1946年の設立当初から食糧補給が行われていた)、頭文字をとってGOBI-FFF と呼ばれるようになった。 家族計画(出産間隔) 女性教育 食品補給:例えば、妊婦の欠乏症予防のための鉄と葉酸の強化/補給。 これらの戦略は、特定の発展途上国における深刻な人口保健問題に焦点を当てたもので、そこでは少数の疾病が乳幼児死亡率の高さの原因となっている。保健医 療計画は、どの疾病に最も注意を払う必要があるか、そしてその後、プライマリ・ケアの一環として、最もコストのかからない方法で、どの介入を最も効果的に 適用できるかを確認するために用いられる。選択的PHCの目標と効果は、具体的で測定可能である[vague]。このアプローチは、健康と栄養の問題のほ とんどを、その問題が始まる前に予防することを目的としている[13][14]。 PHCと高齢化 2025年までに60歳以上の人口が倍増すると予想される世界的な人口統計学的傾向を考慮すると、PHCのアプローチは、各国が人口高齢化の結果に対処す る必要性を考慮している。特に将来、高齢者の大多数は、糖尿病や骨粗鬆症[15]、難聴[16]などの慢性非伝染性疾患を少なくとも1つは抱えるリスクが 高いなど、急速に高齢化する社会の課題に立ち向かう準備が最も遅れている発展途上国に住むことになる。WHOによれば、このような負担の増加に対処するに は、医療システム内での疾病管理戦略だけでなく、コミュニティレベルでの健康増進や疾病予防の介入が必要である。 PHCとメンタルヘルス いくつかの管轄区域では、地域の診療所における一般的な精神衛生状態の発見、診断、治療のためのヘルスケアサービスの計画と管理においてPHCの原則を適 用し、より複雑な精神衛生問題をより適切なレベルの精神衛生ケアに紹介することを組織している[17]。 アルマアタで開催された閣僚会議では、プライマリーヘルスケアに関して精神衛生を支援するための対策を講じるべきであるという決定がなされた。しかし、ア ルマ・アタ宣言には、この出来事に関するそのような文書はなかった。これらの食い違いは、適切な資金援助ができない原因となっており、宣言の一部とする価 値はあったが、それを変更することは、別の会議を必要とするだろう。 重度の精神障害を持つ人は、そうでない人に比べてはるかに短命であり、そうでない人と比較した場合、平均余命は10年から25年短縮することが分かってい る[18]。特に心血管疾患は、すでに重度の精神障害を患っている人の主な死因のひとつである。PHCのような一般的な保健サービスは、すでに存在する精 神疾患の治療だけでなく、既存の状態として同時に発生する可能性のある他の疾患の予防にも役立つ可能性のある、そのような保健サービスへのアクセス改善を 統合するための1つのアプローチである。 PHCと聴覚の健康 3,200万人の子どもや約1億8,000万人の高齢者を含む、世界中で3億6,000万人が障害を伴う難聴を抱え、慢性化膿性中耳炎などの慢性的な耳の 病気が難聴につながり、生命を脅かす合併症を引き起こす可能性があることを考慮し、第70回世界保健総会は2017年5月31日、決議WHA70.13 (議題15. 8)に署名し、加盟国に対し、ユニバーサル・ヘルス・カバレッジの傘の下、プライマリ・ヘルスケア制度の枠組みの中で耳と聴覚のケアの戦略を統合するよう 促した[1]。 この決議(WHA70.13)を受けて、加盟国が耳と聴覚のケアを国の保健計画に統合するための指針を示す「聴覚に関する世界報告(WRH)」が発表され た[19]。 |
| Background and controversies Barefoot Doctors The "Barefoot Doctors" of China were an important inspiration for PHC because they illustrated the effectiveness of having a healthcare professional at the community level with community ties. Barefoot Doctors were a diverse array of village health workers who lived in rural areas and received basic healthcare training. They stressed rural rather than urban healthcare, and preventive rather than curative services. They also provided a combination of western and traditional medicines. The Barefoot Doctors had close community ties, were relatively low-cost, and perhaps most importantly they encouraged self-reliance through advocating prevention and hygiene practices.[5] The program experienced a massive expansion of rural medical services in China, with the number of Barefoot Doctors increasing dramatically between the early 1960s and the Cultural Revolution (1964-1976). Criticisms Although many countries were keen on the idea of primary healthcare after the Alma Ata conference, the Declaration itself was criticized for being too “idealistic” and “having an unrealistic time table”.[5] More specific approaches to prevent and control diseases - based on evidence of prevalence, morbidity, mortality and feasibility of control (cost-effectiveness) - were subsequently proposed. The best known model was the Selective PHC approach (described above). Selective PHC favoured short-term goals and targeted health investment, but it did not address the social causes of disease. As such, the SPHC approach has been criticized as not following Alma Ata's core principle of everyone's entitlement to healthcare and health system development.[5] In Africa, the PHC system has been extended into isolated rural areas through construction of health posts and centers that offer basic maternal-child health, immunization, nutrition, first aid, and referral services.[20] Implementation of PHC is said to be affected after the introduction of structural adjustment programs by the World Bank.[20] |
背景と論争 はだしの医者 中国の "はだしの医者 "は、PHCにとって重要なインスピレーションの源であった。はだしの医者」は、農村に住み、基本的な医療訓練を受けた多様な村の保健ワーカーであった。 彼らは都市部よりも農村部での医療を重視し、治療的サービスよりも予防的サービスを重視した。また、西洋薬と伝統薬を組み合わせて提供した。はだしの医者 たちは、地域社会と密接なつながりを持ち、比較的低費用で、おそらく最も重要なことは、予防と衛生の実践を提唱することで自立を促したことである[5]。 このプログラムは、中国の農村医療サービスの大規模な拡大をもたらし、はだしの医者たちの数は、1960 年代初頭から文化大革命(1964-1976 年)にかけて劇的に増加した。 批判 アルマ・アタ会議後、多くの国々がプライマリ・ヘルスケアの考えに熱心であったが、宣言そのものは「理想主義的」で「非現実的なタイムテーブルを持ってい る」という批判を受けた[5]。その後、有病率、罹患率、死亡率、管理可能性(費用対効果)のエビデンスに基づく、疾病の予防と管理のより具体的なアプ ローチが提案された。最もよく知られたモデルは、選択的PHCアプローチ(前述)である。選択的PHCは、短期的な目標と的を絞った保健投資を優先した が、疾病の社会的原因には対処しなかった。そのため、SPHCアプローチは、アルマ・アタの基本原則である、すべての人が保健医療を受ける権利と保健シス テム開発に則っていないとして批判されてきた[5]。 アフリカでは、PHCシステムは、基本的な母子保健、予防接種、栄養、応急処置、紹介サービスを提供するヘルスポストやセンターの建設を通じて、孤立した 農村地域にまで拡大されている[20]。PHCの実施は、世界銀行による構造調整プログラムの導入後に影響を受けたと言われている[20]。 |
| https://en.wikipedia.org/wiki/Primary_health_care |
☆ユニバーサル・ヘルス・ケア(UHC)
| Universal
health care Universal health care (also called universal health coverage, universal coverage, or universal care) is a health care system in which all residents of a particular country or region are assured access to health care. It is generally organized around providing either all residents or only those who cannot afford on their own, with either health services or the means to acquire them, with the end goal of improving health outcomes.[1] Universal healthcare does not imply coverage for all cases and for all people – only that all people have access to healthcare when and where needed without financial hardship. Some universal healthcare systems are government-funded, while others are based on a requirement that all citizens purchase private health insurance. Universal healthcare can be determined by three critical dimensions: who is covered, what services are covered, and how much of the cost is covered.[1] It is described by the World Health Organization as a situation where citizens can access health services without incurring financial hardship.[2] Then-Director General of the WHO Margaret Chan described universal health coverage as the "single most powerful concept that public health has to offer" since it unifies "services and delivers them in a comprehensive and integrated way".[3] One of the goals with universal healthcare is to create a system of protection which provides equality of opportunity for people to enjoy the highest possible level of health.[4] Critics say that universal healthcare leads to longer wait times and worse quality healthcare.[5] As part of Sustainable Development Goals, United Nations member states have agreed to work toward worldwide universal health coverage by 2030.[6][better source needed] https://en.wikipedia.org/wiki/Universal_health_care |
ユニバーサル・ヘルスケア ユニバーサル・ヘルスケア(ユニバーサル・ヘルス・カバ レッジ、ユニバーサル・カバレッジ、ユニバーサル・ケアとも呼ばれる)とは、特定の国や地域のすべての住民が医療を受けられることが保証された医療制度の ことである。一般に、すべての住民、または自力で医療サービスを受ける余裕のない住民にのみ、医療サービスまたはそれを受ける手段を提供することを中心に 組織され、健康アウトカムを改善することを最終目標としている[1]。 国民皆保険は、すべての症例やすべての人に保険が適用されることを意味するのではなく、すべての人が経済的な困難を伴うことなく、必要なときに必要な場所 で医療を受けられることを意味する。国民皆保険制度には、政府が資金を拠出するものもあれば、国民全員が民間の医療保険に加入することを要件とするものも ある。世界保健機関(WHO)は、国民が経済的な苦境に陥ることなく医療サービスを受けられる状況と説明している。 [2] WHOのマーガレット・チャン事務局長(当時)は、ユニバーサル・ヘルス・カバレッジを「公衆衛生が提供できる唯一で最も強力な概念」であると述べてい る。 持続可能な開発目標(Sustainable Development Goals)の一環として、国連加盟国は2030年までに世界的な国民皆保険を目指すことに合意している[6][要出典]。 |
| History The first move towards a national health insurance system was launched in Germany in 1883, with the Sickness Insurance Law. Industrial employers were mandated to provide injury and illness insurance for their low-wage workers, and the system was funded and administered by employees and employers through "sick funds", which were drawn from deductions in workers' wages and from employers' contributions. This social health insurance model, named the Bismarck Model after Prussian Chancellor Otto von Bismarck, was the first form of universal care in modern times.[8] Other countries soon began to follow suit. In the United Kingdom, the National Insurance Act 1911 provided coverage for primary care (but not specialist or hospital care) for wage earners, covering about one-third of the population. The Russian Empire established a similar system in 1912, and other industrialized countries began following suit. By the 1930s, similar systems existed in virtually all of Western and Central Europe. Japan introduced an employee health insurance law in 1927, expanding further upon it in 1935 and 1940. Following the Russian Revolution of 1917, a fully public and centralized health care system was established in Soviet Russia in 1920.[9][10] However, it was not a truly universal system at that point, as rural residents were not covered. In New Zealand, a universal health care system was created in a series of steps, from 1938 to 1941.[11][12] In Australia, the state of Queensland introduced a free public hospital system in 1946. Following World War II, universal health care systems began to be set up around the world. On July 5, 1948, the United Kingdom launched its universal National Health Service. Universal health care was next introduced in the Nordic countries of Sweden (1955),[13] Iceland (1956),[14] Norway (1956),[15] Denmark (1961)[16] and Finland (1964).[17] Universal health insurance was introduced in Japan in 1961, and in Canada through stages, starting with the province of Saskatchewan in 1962, followed by the rest of Canada from 1968 to 1972.[11][18] A public healthcare system was introduced in Egypt following the Egyptian revolution of 1952. Centralized public healthcare systems were set up in the Eastern bloc countries. The Soviet Union extended universal health care to its rural residents in 1969.[11][19] Kuwait and Bahrain introduced their universal healthcare systems in 1950 and 1957 respectively (prior to independence).[20] Italy introduced its Servizio Sanitario Nazionale (National Health Service) in 1978. Universal health insurance was implemented in Australia in 1975 with the Medibank, which led to universal coverage under the current Medicare system from 1984.[citation needed] From the 1970s to the 2000s, Western European countries began introducing universal coverage, most of them building upon previous health insurance programs to cover the whole population. For example, France built upon its 1928 national health insurance system, with subsequent legislation covering a larger and larger percentage of the population, until the remaining 1% of the population that was uninsured received coverage in 2000.[21][22] Single payer healthcare systems were introduced in Finland (1972), Portugal (1979), Cyprus (1980), Spain (1986) and Iceland (1990). Switzerland introduced a universal healthcare system based on an insurance mandate in 1994.[23][20] In addition, universal health coverage was introduced in some Asian countries, including South Korea (1989), Taiwan (1995), Singapore (1993), Israel (1995) and Thailand (2001). Following the collapse of the Soviet Union, Russia retained and reformed its universal health care system,[24] as did other now-independent former Soviet republics and Eastern bloc countries. Beyond the 1990s, many countries in Latin America, the Caribbean, Africa and the Asia-Pacific region, including developing countries, took steps to bring their populations under universal health coverage, including China which has the largest universal health care system in the world[25] and Brazil's SUS[26] which improved coverage up to 80% of the population.[27] India introduced a tax-payer funded decentralised universal healthcare system that helped reduce mortality rates drastically and improved healthcare infrastructure across the country dramatically.[28] A 2012 study examined progress being made by these countries, focusing on nine in particular: Ghana, Rwanda, Nigeria, Mali, Kenya, Indonesia, the Philippines and Vietnam.[29][30] Currently, most industrialized countries and many developing countries operate some form of publicly funded health care with universal coverage as the goal. According to the National Academy of Medicine and others, the United States is the only wealthy, industrialized nation that does not provide universal health care. The only forms of government-provided healthcare available are Medicare (for elderly patients as well as people with disabilities), Medicaid (for low-income people),[31][32] the Military Health System (active, reserve, and retired military personnel and dependants), and the Indian Health Service (members of federally recognized Native American tribes). |
歴史 国民健康保険制度に向けた最初の動きは、1883年にドイツで始まった「疾病保険法」である。産業雇用主は低賃金労働者のために傷害・疾病保険を提供する ことが義務づけられ、この制度は労働者の賃金控除と雇用主の拠出金で賄われる「疾病基金」を通じて、従業員と雇用主によって積立・運営された。この社会的 健康保険モデルは、プロイセンのオットー・フォン・ビスマルク首相にちなんでビスマルク・モデルと名付けられ、近代初の国民皆保険制度となった[8]。イ ギリスでは、1911年に国民保険法が制定され、賃金労働者のプライマリーケア(専門医や病院でのケアは対象外)に保険が適用され、人口の約3分の1がカ バーされた。ロシア帝国も1912年に同様の制度を設立し、他の先進国も追随し始めた。1930年代までには、西欧と中欧のほぼ全土に同様の制度が存在す るようになった。日本では1927年に被用者保険法が導入され、1935年と1940年にはさらに拡大された。1917年のロシア革命後、ソビエト・ロシ アでは1920年に完全に公的で中央集権的な医療制度が確立された[9][10]が、農村部の住民は対象外であったため、その時点では真の国民皆保険制度 ではなかった。 ニュージーランドでは、国民皆保険制度が1938年から1941年までの一連のステップで創設された[11][12]。オーストラリアでは、クイーンズラ ンド州が1946年に無料の公立病院制度を導入した。 第二次世界大戦後、世界各地で国民皆保険制度が整備され始めた。1948年7月5日、イギリスは国民皆保険制度を開始した。次に、北欧のスウェーデン (1955年)[13]、アイスランド(1956年)[14]、ノルウェー(1956年)[15]、デンマーク(1961年)[16]、フィンランド (1964年)で国民皆保険制度が導入された[17]。日本では1961年に国民皆保険制度が導入され、カナダでは1962年にサスカチュワン州を皮切り に、1968年から1972年までカナダ全土で段階的に導入された[11][18]。東欧圏諸国では、中央集権的な公的医療制度が設立された。クウェート とバーレーンはそれぞれ1950年と1957年(独立前)に国民皆保険制度を導入した[20]。イタリアは1978年に国民保健サービス (Servizio Sanitario Nazionale)を導入した[20]。オーストラリアでは、1975年にメディバンクによって国民皆保険が導入され、1984年からは現在のメディケ ア制度による国民皆保険につながった[要出典]。 1970年代から2000年代にかけて、西欧諸国は国民皆保険を導入し始めたが、そのほとんどは、それまでの健康保険制度を基礎として、全人口をカバーす るようにしたものであった。例えば、フランスは1928年の国民健康保険制度を基盤に、その後の法律で国民のより多くの割合をカバーするようになり、 2000年には無保険であった人口の残り1%が保険適用を受けるまでになった[21][22]。フィンランド(1972年)、ポルトガル(1979年)、 キプロス(1980年)、スペイン(1986年)、アイスランド(1990年)では、単一負担の医療制度が導入された。スイスは1994年に保険義務に基 づく国民皆保険制度を導入した[23][20]。さらに、韓国(1989年)、台湾(1995年)、シンガポール(1993年)、イスラエル(1995 年)、タイ(2001年)など、アジアのいくつかの国では国民皆保険制度が導入された。 ソビエト連邦崩壊後、ロシアは国民皆保険制度を維持し、改革した[24]。 1990年代以降、発展途上国を含むラテンアメリカ、カリブ海諸国、アフリカ、アジア太平洋地域の多くの国々が、世界最大の国民皆保険制度を有する中国 [25]や、国民の80%まで保険適用率を向上させたブラジルのSUS[26]など、国民を国民皆保険制度の下に置くための措置を講じた[27]: ガーナ、ルワンダ、ナイジェリア、マリ、ケニア、インドネシア、フィリピン、ベトナムである[29][30]。 現在、ほとんどの先進国と多くの発展途上国は、国民皆保険を目標に、何らかの形で公的資金による医療を運営している。米国医学アカデミーなどによると、米 国は裕福な先進国で唯一、国民皆保険を提供していない。政府が提供する医療は、メディケア(高齢者と障害者向け)、メディケイド(低所得者向け)[31] [32]、ミリタリー・ヘルス・システム(現役、予備軍、退役軍人とその扶養家族)、インディアン・ヘルス・サービス(連邦公認のアメリカ先住民部族のメ ンバー)のみである。 |
| Founding models Universal health care in most countries has been achieved by a mixed model of funding. General taxation revenue is the primary source of funding, but in many countries it is supplemented by specific charge (which may be charged to the individual or an employer) or with the option of private payments (by direct or optional insurance) for services beyond those covered by the public system. Almost all European systems are financed through a mix of public and private contributions.[35] Most universal health care systems are funded primarily by tax revenue (as in Portugal,[35] India, Spain, Denmark and Sweden). Some nations, such as Germany, France,[36] and Japan,[37] employ a multi-payer system in which health care is funded by private and public contributions. However, much of the non-government funding comes from contributions from employers and employees to regulated non-profit sickness funds. Contributions are compulsory and defined according to law. A distinction is also made between municipal and national healthcare funding. For example, one model is that the bulk of the healthcare is funded by the municipality, specialty healthcare is provided and possibly funded by a larger entity, such as a municipal co-operation board or the state, and medications are paid for by a state agency. A paper by Sherry A. Glied from Columbia University found that universal health care systems are modestly redistributive and that the progressivity of health care financing has limited implications for overall income inequality.[38] |
財源モデル ほとんどの国の国民皆保険は、混合型の財源モデルによって達成されてきた。一般税収が主な財源であるが、多くの国では、特定の料金(個人または雇用主に請 求される場合がある)、または公的制度でカバーされる以上のサービスに対する民間支払い(直接または任意保険による)のオプションによって補完されてい る。ほとんどの国民皆保険制度は、主に税収によって賄われている(ポルトガル、インド[35]、スペイン、デンマーク、スウェーデンなど)。ドイツ、フラ ンス[36]、日本[37]のように、医療費を民間負担と公的負担で賄う多額負担制度を採用している国もある。しかし、政府以外の資金の多くは、規制され た非営利の疾病基金への雇用者と被雇用者からの拠出金である。拠出は強制であり、法律で定められている。また、自治体の医療費助成と国の医療費助成は区別 されている。例えば、医療費の大部分は自治体が賄い、専門的な医療は自治体の協力委員会や国などの大きな組織が提供し、場合によっては資金を提供する。コ ロンビア大学のSherry A. Gliedの論文によると、国民皆保険制度は緩やかな再分配であり、医療財政の進歩性が全体的な所得格差に及ぼす影響は限定的であるとしている[38]。 |
| Compulsory insurance This is usually enforced via legislation requiring residents to purchase insurance, but sometimes the government provides the insurance. Sometimes there may be a choice of multiple public and private funds providing a standard service (as in Germany) or sometimes just a single public fund (as in the Canadian provinces). Healthcare in Switzerland is based on compulsory insurance.[39][40] In some European countries where private insurance and universal health care coexist, such as Germany, Belgium and the Netherlands, the problem of adverse selection is overcome by using a risk compensation pool to equalize, as far as possible, the risks between funds. Thus, a fund with a predominantly healthy, younger population has to pay into a compensation pool and a fund with an older and predominantly less healthy population would receive funds from the pool. In this way, sickness funds compete on price and there is no advantage in eliminating people with higher risks because they are compensated for by means of risk-adjusted capitation payments. Funds are not allowed to pick and choose their policyholders or deny coverage, but they compete mainly on price and service. In some countries, the basic coverage level is set by the government and cannot be modified.[41] The Republic of Ireland at one time had a "community rating" system by VHI, effectively a single-payer or common risk pool. The government later opened VHI to competition, but without a compensation pool. That resulted in foreign insurance companies entering the Irish market and offering much less expensive health insurance to relatively healthy segments of the market, which then made higher profits at VHI's expense. The government later reintroduced community rating by a pooling arrangement and at least one main major insurance company, BUPA, withdrew from the Irish market.[citation needed] In Poland, people are obliged to pay a percentage of the average monthly wage to the state, even if they are covered by private insurance.[42] People working under a employment contract pay a percentage of their wage, while entrepreneurs pay a fixed rate, based on the average national wage. Unemployed people are insured by the labor office. Among the potential solutions posited by economists are single-payer systems as well as other methods of ensuring that health insurance is universal, such as by requiring all citizens to purchase insurance or by limiting the ability of insurance companies to deny insurance to individuals or vary price between individuals.[43][44] |
強制加入保険 これは通常、住民に保険加入を義務付ける法律によって実施されるが、政府が保険を提供することもある。標準的なサービスを提供する複数の公的・私的基金か ら選択できる場合もあれば(ドイツのように)、単一の公的基金のみの場合もある(カナダの州のように)。スイスの医療は強制保険に基づいている[39] [40]。 ドイツ、ベルギー、オランダなど、民間保険と国民皆保険が共存する欧州の一部の国では、逆選択の問題は、リスク補償プールを利用して、基金間のリスクを可 能な限り均等化することで克服されている。そのため、健康で若い人が多い基金は補償プールに払い込まなければならず、高齢で健康でない人が多い基金はプー ルから資金を受け取ることになる。このように、疾病基金は価格競争を行い、リスクの高い人々を排除するメリットはない。なぜなら、リスク調整後の人頭分担 金によって補償されるからである。基金は契約者を選んだり、保障を拒否したりすることは許されないが、主に価格とサービスで競争する。国によっては、基本 的な保障水準が政府によって定められ、変更できないところもある[41]。 アイルランド共和国では、一時期、VHIによる「地域格付け」制度があり、事実上、単一支払者または共通のリスクプールであった。その後、政府はVHIを 競争に開放したが、補償プールはなかった。その結果、外国の保険会社がアイルランド市場に参入し、市場の比較的健康な層にはるかに安価な医療保険を提供 し、VHIの負担で高い利益を上げることになった。その後、政府はプーリング方式によるコミュニティ・レーティングを再導入し、少なくとも主要大手保険会 社BUPAはアイルランド市場から撤退した[要出典]。 ポーランドでは、民間の保険に加入している場合でも、平均月給の一定割合を国に納める義務があります[42]。雇用契約に基づいて働いている人は賃金の一 定割合を納め、起業家は全国平均賃金に基づく一定割合を納めます。失業者は労働局によって保険に加入する。 経済学者によって提起された潜在的な解決策の中には、すべての国民に保険加入を義務付けたり、保険会社が個人に対して保険を拒否したり、個人間で価格を変 えたりする能力を制限したりするなど、健康保険の普遍性を確保する他の方法と同様に、一人払いの制度がある[43][44]。 |
| Single-payer Main article: Single-payer healthcare Single-payer health care is a system in which the government, rather than private insurers, pays for all health care costs.[45] Single-payer systems may contract for healthcare services from private organizations, or own and employ healthcare resources and personnel (as was the case in England before the introduction of the Health and Social Care Act). In some instances, such as Italy and Spain, both these realities may exist at the same time.[8] "Single-payer" thus describes only the funding mechanism and refers to health care financed by a single public body from a single fund and does not specify the type of delivery or for whom doctors work. Although the fund holder is usually the state, some forms of single-payer use a mixed public-private system.[citation needed] Tax-based financing In tax-based financing, individuals contribute to the provision of health services through various taxes. These are typically pooled across the whole population unless local governments raise and retain tax revenues. Some countries (notably Spain, the United Kingdom, Ireland, New Zealand, Italy, Brazil, Portugal, India and the Nordic countries) choose to fund public health care directly from taxation alone. Other countries with insurance-based systems effectively meet the cost of insuring those unable to insure themselves via social security arrangements funded from taxation, either by directly paying their medical bills or by paying for insurance premiums for those affected.[citation needed] Social health insurance In a social health insurance system, contributions from workers, the self-employed, enterprises and governments are pooled into single or multiple funds on a compulsory basis. This is based on risk pooling.[46] The social health insurance model is also referred to as the Bismarck Model, after Chancellor Otto von Bismarck, who introduced the first universal health care system in Germany in the 19th century.[47] The funds typically contract with a mix of public and private providers for the provision of a specified benefit package. Preventive and public health care may be provided by these funds or responsibility kept solely by the Ministry of Health. Within social health insurance, a number of functions may be executed by parastatal or non-governmental sickness funds, or in a few cases, by private health insurance companies. Social health insurance is used in a number of Western European countries and increasingly in Eastern Europe as well as in Israel and Japan.[48] Private insurance In private health insurance, premiums are paid directly from employers, associations, individuals and families to insurance companies, which pool risks across their membership base. Private insurance includes policies sold by commercial for-profit firms, non-profit companies and community health insurers. Generally, private insurance is voluntary in contrast to social insurance programs, which tend to be compulsory.[49] In some countries with universal coverage, private insurance often excludes certain health conditions that are expensive and the state health care system can provide coverage. For example, in the United Kingdom, one of the largest private health care providers is BUPA, which has a long list of general exclusions even in its highest coverage policy,[50] most of which are routinely provided by the National Health Service. In the Netherlands, which has regulated competition for its main insurance system (but is subject to a budget cap), insurers must cover a basic package for all enrollees, but may choose which additional services they offer in supplementary plans; which most people possess[citation needed]. The Planning Commission of India has also suggested that the country should embrace insurance to achieve universal health coverage.[51] General tax revenue is currently used to meet the essential health requirements of all people. Community-based health insurance A particular form of private health insurance that has often emerged, if financial risk protection mechanisms have only a limited impact, is community-based health insurance.[52] Individual members of a specific community pay to a collective health fund which they can draw from when they need medical care. Contributions are not risk-related and there is generally a high level of community involvement in the running of these plans. Community-based health insurance generally only play a limited role in helping countries move towards universal health coverage. Challenges includes inequitable access by the poorest[53] that health service utilization of members generally increase after enrollment.[52] |
単一支払い 主な記事 単一支払い医療 単者負担医療とは、民間の保険者ではなく、政府がすべての医療費を負担する制度のことである[45]。単者負担医療制度は、民間団体と医療サービスを契約 する場合もあれば、医療資源や医療従事者を所有し雇用する場合もある(Health and Social Care Actが導入される以前のイギリスのケース)。イタリアやスペインのように、これら両方の実態が同時に存在する場合もある[8]。したがって、「単一支払 い」は、資金調達の仕組みのみを説明し、単一の公的機関が単一の基金から資金を調達する医療を指し、提供の種類や医師が誰のために働くかを特定するもので はない。基金の保有者は通常国家であるが、単一支払い制度の中には官民混合システムを用いる形態もある[要出典]。 税方式 税に基づく財政では、個人が様々な税金を通じて医療サービスの提供に拠出する。地方政府が税収を調達して保持しない限り、これらの税金は通常、全人口に プールされる。一部の国(特にスペイン、イギリス、アイルランド、ニュージーランド、イタリア、ブラジル、ポルトガル、インド、北欧諸国)は、税だけで直 接公的医療を賄うことを選択している。保険制度を採用している他の国では、医療費を直接支払うか、保険料を負担することで、税金を財源とする社会保障制度 によって、自分で保険に加入できない人々の保険料を効果的に賄っている[要出典]。 社会医療保険 社会健康保険制度では、労働者、自営業者、企業、政府からの拠出金は、強制的に単一または複数の基金にプールされる。これはリスク・プーリングに基づいて いる[46]。社会的健康保険モデルは、19世紀にドイツで初の国民皆保険制度を導入したオットー・フォン・ビスマルク首相にちなんで、ビスマルク・モデ ルとも呼ばれる[47]。基金は通常、特定の給付パッケージの提供について、公的および民間のプロバイダーと契約する。予防医療や公的医療は、これらの基 金によって提供されることもあれば、保健省が単独で責任を負うこともある。社会健康保険の中では、多くの機能が、準政府機関や非政府の疾病基金によって、 あるいは少数のケースでは民間の健康保険会社によって実行されることがある。社会健康保険は、西欧諸国の多くで利用されており、東欧やイスラエル、日本で も利用されるようになってきている[48]。 民間保険 民間医療保険では、保険料は雇用主、団体、個人、家族から保険会社に直接支払われ、保険会社は加入者全体のリスクをプールする。民間保険には、営利企業、 非営利企業、地域医療保険会社によって販売される保険が含まれる。一般に、強制的な傾向がある社会保険制度とは対照的に、民間保険は任意である[49]。 国民皆保険制度のある一部の国では、民間保険は、高額な特定の健康状態を除外することが多く、国の医療制度が保障を提供することができる。例えば、イギリ スでは、最大の民間医療提供者のひとつがBUPAであり、BUPAは、その最も高い保障の方針においてさえ、一般的な除外事項の長いリストを持っており [50]、そのほとんどは、国民保健サービスによって日常的に提供されている。主な保険制度に競争規制を設けているオランダでは(ただし予算上限があ る)、保険会社はすべての加入者に基本パッケージをカバーしなければならないが、補足プランで提供する追加サービスを選択することができ、ほとんどの人が 加入している[要出典]。 インド計画委員会も、国民皆保険を達成するために保険を導入すべきであると提案している[51]。 地域ベースの医療保険 財政的なリスク保護メカニズムが限定的な影響しか及ぼさない場合、しばしば出現してきた民間医療保険の特殊な形態は、地域ベースの医療保険である [52]。拠出金はリスクに関連しておらず、一般に、こうした制度の運営にはコミュニティが高いレベルで関与している。地域ベースの医療保険は、一般に、 各国が国民皆保険制度に移行する上で限られた役割しか果たさない。課題としては、最貧困層による不公平なアクセス[53]、加入者の医療サービス利用が一 般に加入後に増加すること[52]などが挙げられる。 |
| Implementation and comparisons For a more comprehensive list, see List of countries with universal health care. See also: Health system and Health care systems by country 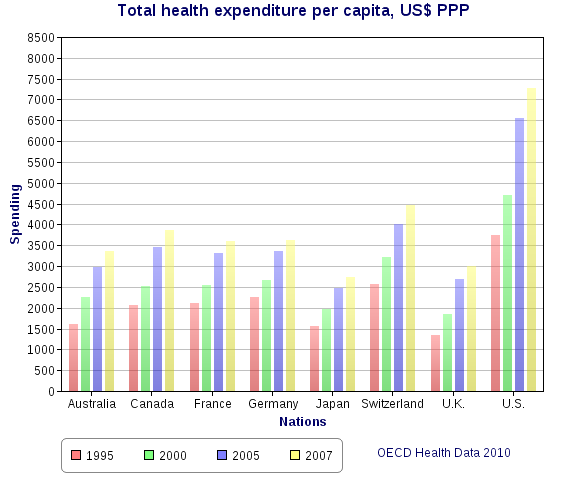 Health spending per capita, in US$ purchasing power parity-adjusted, among various OECD countries. For later data see List of countries by total health expenditure per capita. Universal health care systems vary according to the degree of government involvement in providing care or health insurance. In some countries, such as Canada, the UK, Spain, Italy, Australia, and the Nordic countries, the government has a high degree of involvement in the commissioning or delivery of health care services and access is based on residence rights, not on the purchase of insurance. Others have a much more pluralistic delivery system, based on obligatory health with contributory insurance rates related to salaries or income and usually funded by employers and beneficiaries jointly.[citation needed] Sometimes, the health funds are derived from a mixture of insurance premiums, salary-related mandatory contributions by employees or employers to regulated sickness funds, and by government taxes. These insurance based systems tend to reimburse private or public medical providers, often at heavily regulated rates, through mutual or publicly owned medical insurers. A few countries, such as the Netherlands and Switzerland, operate via privately owned but heavily regulated private insurers, which are not allowed to make a profit from the mandatory element of insurance but can profit by selling supplemental insurance.[citation needed] Universal health care is a broad concept that has been implemented in several ways. The common denominator for all such programs is some form of government action aimed at extending access to health care as widely as possible and setting minimum standards. Most implement universal health care through legislation, regulation, and taxation. Legislation and regulation direct what care must be provided, to whom, and on what basis. Usually, some costs are borne by the patient at the time of consumption, but the bulk of costs come from a combination of compulsory insurance and tax revenues. Some programs are paid for entirely out of tax revenues. In others, tax revenues are used either to fund insurance for the very poor or for those needing long-term chronic care. A critical concept in the delivery of universal healthcare is that of population healthcare. This is a way of organizing the delivery, and allocating resources, of healthcare (and potentially social care) based on populations in a given geography with a common need (such as asthma, end of life, urgent care). Rather than focus on institutions such as hospitals, primary care, community care etc. the system focuses on the population with a common as a whole. This includes people currently being treated, and those that are not being treated but should be (i.e. where there is health inequity). This approach encourages integrated care and a more effective use of resources.[54] The United Kingdom National Audit Office in 2003 published an international comparison of ten different health care systems in ten developed countries, nine universal systems against one non-universal system (the United States), and their relative costs and key health outcomes.[55] A wider international comparison of 16 countries, each with universal health care, was published by the World Health Organization in 2004.[56] In some cases, government involvement also includes directly managing the health care system, but many countries use mixed public-private systems to deliver universal health care. |
実施と比較 より包括的なリストについては、国民皆保険制度のある国のリストを参照のこと。 こちらも参照: 医療制度および国別医療制度  OECD加盟国の1人当たり医療費(購買力平価調整後、米ドル)。それ以降のデータについては、1人当たり総医療費国別リストを参照のこと。 国民皆保険制度は、医療や健康保険の提供に対する政府の関与の度合いによって異なる。カナダ、英国、スペイン、イタリア、オーストラリア、北欧諸国など、 政府が医療サービスの委託や提供に高度に関与している国もあれば、保険加入ではなく居住権に基づいてアクセスする国もある。その他の国々では、より多元的 な医療提供制度があり、給与や所得に関連した拠出保険料率による義務的な医療に基づき、通常は雇用者と受給者が共同で資金を拠出している[要出典]。 健康資金は、保険料、規制された疾病基金への従業員または雇用者による給与に関連した強制拠出金、および政府税金の混合から得られることもある。これらの 保険制度は、相互または公営の医療保険会社を通じて、しばしば厳しく規制された料率で、民間または公的医療提供者に払い戻される傾向がある。オランダやス イスのように、民営だが厳しく規制された民間保険会社を通じて運営されている国もいくつかある。民間保険会社は、強制的な保険要素から利益を得ることは認 められていないが、補助的な保険を販売することで利益を得ることができる[要出典]。 国民皆保険は、いくつかの方法で実施されてきた幅広い概念である。このようなプログラムに共通するのは、医療へのアクセスを可能な限り拡大し、最低限の基 準を設定することを目的とした、何らかの形の政府の行動である。その多くは、法律、規制、税制を通じて国民皆保険制度を実施している。法律や規制は、どの ような医療を、誰に、どのような基準で提供しなければならないかを指示するものである。通常、一部の費用は患者が消費時に負担するが、費用の大部分は強制 保険と税収の組み合わせで賄われる。全額が税収で賄われる制度もある。その他のプログラムでは、税収は極貧層や長期の慢性期医療を必要とする人々のための 保険に充てられる。 国民皆保険の実現において重要な概念は、人口医療である。これは、共通のニーズ(喘息、終末期医療、緊急医療など)を持つ特定の地域の住民に基づき、医療 (および潜在的な社会的ケア)の提供と資源配分を組織化する方法である。このシステムは、病院、プライマリーケア、コミュニティケアなどの機関に焦点を当 てるのではなく、共通のニーズを持つ集団全体に焦点を当てる。これには、現在治療を受けている人々や、治療を受けていないが治療を受けるべき人々(つまり 健康格差のある人々)も含まれる。このアプローチは、統合されたケアと、より効果的な資源の利用を促すものである[54]。 イギリス国家監査院は2003年に、先進10カ国の10種類の医療制度(9つの国民皆保険制度と1つの国民皆保険制度以外の制度(アメリカ))の国際比較 と、その相対的な費用と主要な健康アウトカムについて発表した[55]。 |
Critics of universal healthcare say that it leads to longer wait times and a decrease in the quality of healthcare.[5] Critics of implementing universal healthcare in the United States say that it would require healthy people to pay for the medical care of unhealthy people, which they say goes against the American values of individual choice and personal responsibility; it would raise healthcare expenditures due to the high cost of implementation that the United States government supposedly cannot pay; and represents unnecessary government overreach into the lives of American citizens, healthcare, the health insurance industry, and employers' rights to choose what health coverage they want to offer to their employees.[5] Most contemporary studies posit that a single payer universal healthcare system would benefit the United States. According to a 2020 study published in The Lancet, the proposed Medicare for All Act would save 68,000 lives and $450 billion in national healthcare expenditure annually.[57] A 2022 study published in the PNAS found that a single-payer universal healthcare system would have saved 212,000 lives and averted over $100 billion in medical costs during the COVID-19 pandemic in the United States in 2020 alone.[58] https://en.wikipedia.org/wiki/Universal_health_care |
批判と支持 国民皆保険制度を批判する人々は、国民皆保険制度は待ち時間の長期化と医療の質の低下につながるという。 [5] 米国で国民皆保険制度を導入することを批判する人々は、健康な人々が不健康な人々の医療費を負担しなければならなくなり、個人の選択と個人の責任という米 国の価値観に反するとし、米国政府が負担できないとされる高額な導入費用によって医療費が上昇し、米国市民の生活、医療、医療保険業界、雇用者が従業員に 提供する医療保険を選択する権利に政府が不必要に介入することになると述べている。 現代の研究のほとんどは、単一負担の国民皆保険制度が米国に利益をもたらすとしている。ランセット』誌に掲載された2020年の研究によれば、提案されて いる「万人のための医療保険法(Medicare for All Act)」は、年間68,000人の命を救い、4,500億ドルの国民医療費を節約することになる[57]。 PNAS』誌に掲載された2022年の研究によれば、2020年に米国でCOVID-19が大流行した際、一人払いの国民皆保険制度があれば、それだけで 212,000人の命を救い、1,000億ドル以上の医療費を回避できたという[58]。 |
| https://en.wikipedia.org/wiki/Primary_health_care |
★ヘルスケアの3つのセクター (→Kleinman, Arthur, Patients and healers in the context of culture : an exploration of the borderland between anthropology, medicine, and psychiatry. 1980.)
What Is Low-Threshold Care and How Does It Work for Addiction Treatment?
+++
Links
リンク
文献
その他の情報


++
☆
 ☆
☆